Семинары
Уважаемые коллеги!
На свидетельстве участника семинара, который будет сгенерирован в случае успешного выполнения Вами тестового задания, будет указана календарная дата Вашего он-лайн участия в семинаре.
Семинар "ЛИХОРАДКА У ДЕТЕЙ: ЧТО ДЕЛАТЬ И КАК ЛЕЧИТЬ?"
Автор: Захарова И.Н., Заплатников А.Л., Коровина Н.А., Творогова Т.М., Горяйнова А.Н., Мачнева Е.Б. ГБОУ ДПО Российская медицинская академия последипломного образования МЗ РФ.
Проводит: Республиканский Медицинский Университет
Рекомендован по специальностям: Педиатрия/Неонатология, Пульмонология, Семейная медицина/Терапия
Просмотров: 6 171
Дата проведения: с 25.09.2015 по 25.09.2016
 Диагностический поиск причины лихорадки является наиболее значимым в работе педиатра, требующий профессионального мастерства и индивидуального подхода в каждом конкретном случае. В основе повышения температуры могут лежать очень многие патологические состояния – от нарушения терморегуляции в результате инфекционных, соматических, гематологических заболеваний до психических и вегетативных расстройств. В большинстве случаев педиатр самостоятельно должен разобраться в причине лихорадки и поставить правильный диагноз. В этих случаях врачу помогают знания механизмов нарушения терморегуляции, основных вариантов течения лихорадки, клинической симптоматики заболеваний, манифестирущих с повышения температуры и протекающих на ее фоне.
Диагностический поиск причины лихорадки является наиболее значимым в работе педиатра, требующий профессионального мастерства и индивидуального подхода в каждом конкретном случае. В основе повышения температуры могут лежать очень многие патологические состояния – от нарушения терморегуляции в результате инфекционных, соматических, гематологических заболеваний до психических и вегетативных расстройств. В большинстве случаев педиатр самостоятельно должен разобраться в причине лихорадки и поставить правильный диагноз. В этих случаях врачу помогают знания механизмов нарушения терморегуляции, основных вариантов течения лихорадки, клинической симптоматики заболеваний, манифестирущих с повышения температуры и протекающих на ее фоне.
Лихорадка – это нормальный, координированный ответ организма человека на развитие угрозы иммунной системе. Подъем температуры более 38º ежегодно отмечается более чем у 70% детей дошкольного возраста и сопровождается состоянием дискомфорта, снижением активности, аппетита, нарушением сна. Связывая подъем температуры с тяжелым заболеванием, каждый пятый родитель ребенка с лихорадкой немедленно обращается за медицинской помощью. Чаще всего гипертермия отмечается в холодное время года и характерна для заболеваний респираторного тракта. Однако в 20% обращений за медицинской помощью лихорадка не связана с инфекцией. Повышение температуры встречается у 1 – 10% детей в поствакцинальном периоде. В случае вакцинации поливалентными вакцинами ее частота может достигать 30 – 70%.
Наличие лихорадки может стать первым признаком манифестации тяжелых аутоиммунных и онкологических заболеваний. В то же время повышение температуры может быть симптомом прорезывания первых зубов. Результаты наблюдения за детьми от 4 до 36 месяцев показали, что у 16% детей прорезывание зубов сопровождается лихорадкой, наблюдаемой чаще у детей 4 – 12 месяцев.
В большинстве случаев лихорадка не требует интенсивного вмешательства, но есть состояния, при которых подъем температуры резко ухудшает прогноз. Прежде всего, это относится к органической патологии ЦНС, нарушениям сердечного ритма.
Гипертермия требует пристального внимания у новорожденных и детей первых трех месяцев жизни. Если лихорадка возникает у новорожденного ребенка в течение первой недели жизни, необходимо исключить возможность обезвоживания в результате чрезмерной потери массы тела, что чаще встречается у детей, родившихся с большим весом. У новорожденных и детей первых месяцев жизни повышение температуры может быть связано с перегреванием и плачем. Подобные ситуации чаще возникают у недоношенных детей и новорожденных, родившихся с признаками морфофункциональной незрелости. В неонатальном периоде причиной лихорадки могут быть различные внутриутробные инфекции.
Большой проблемой остается лихорадка неясной этиологии, при которой необходимы широкий спектр различных методов обследования и высокий интеллект педиатра для выяснения ее причины.
Благодаря широкому распространению современных рекомендаций по оказанию помощи детям с лихорадкой, страх при подъеме температуры значительно снизилась как среди врачей-педиатров, так и среди родителей. Тем не менее, как показали результаты опроса педиатров, проводимого на нашей кафедре, 90% родителей знают, что несвоевременная помощь при гипертермии может стать причиной поражения ЦНС и появления судорог. Для снижения температуры большинство педиатров и родителей, в первую очередь, используют физические методы охлаждения, четверть врачей и 20% родителей уверены, что методом выбора является медикаментозная терапия с применением ибупрофена или парацетамола. Около 1-2% педиатров и родителей допускают, что в качестве антипиретиков при отсутствии эффекта можно назначать ацетилсалициловую кислоту или кортикостероиды.
Физиологические механизмы поддержания температурного гомеостаза в организме человека.
 Способность человека поддерживать температуру тела на относительно постоянном уровне в изменяющихся условиях внешней и внутренней среды обеспечивается за счет непрерывной деятельности физиологической системы терморегуляции. Основная функция системы терморегуляции — поддерживать оптимальную для метаболизма температуру тела. Важнейшим результатом работы системы терморегуляции является определенная величина температуры крови. Обладая высокой теплоемкостью, кровь переносит тепло от тканей с высоким уровнем теплообразования к тканям с более низким уровнем и, таким образом, содействует выравниванию уровня температуры в различных частях тела. Колебания температуры тела, вызванные изменениями внешней температуры, больше выражены вблизи поверхности тела и в области дистальных отделов конечностей. Температура глубоких тканей тела за счет теплопереноса кровью распределена более равномерно и составляет около 36,7—37,0º. Суточные колебания температуры глубоких тканей в условиях относительного покоя организма находятся в пределах 1°, формируя «гомойотермное ядро» тела человека.
Способность человека поддерживать температуру тела на относительно постоянном уровне в изменяющихся условиях внешней и внутренней среды обеспечивается за счет непрерывной деятельности физиологической системы терморегуляции. Основная функция системы терморегуляции — поддерживать оптимальную для метаболизма температуру тела. Важнейшим результатом работы системы терморегуляции является определенная величина температуры крови. Обладая высокой теплоемкостью, кровь переносит тепло от тканей с высоким уровнем теплообразования к тканям с более низким уровнем и, таким образом, содействует выравниванию уровня температуры в различных частях тела. Колебания температуры тела, вызванные изменениями внешней температуры, больше выражены вблизи поверхности тела и в области дистальных отделов конечностей. Температура глубоких тканей тела за счет теплопереноса кровью распределена более равномерно и составляет около 36,7—37,0º. Суточные колебания температуры глубоких тканей в условиях относительного покоя организма находятся в пределах 1°, формируя «гомойотермное ядро» тела человека.
В понятие «гомойотермного ядра» включаются ткани человека, расположенные на глубине ≥1см от поверхности кожи. В тканях печени, мозга, почек температура выше по сравнению с другими органами, что связано с метаболической активностью. Температура поверхности тела и дистальных отделов конечностей ниже, чем глубоких тканей и проксимальных отделов конечностей. Она зависит от интенсивности кровотока в сосудах органов и тканей и от охлаждающего или согревающего действия температуры внешней среды, поэтому говорят о пойкилотермной оболочке человека.
Относительное постоянство температуры сохраняется в глубоких тканях человека, если организм находится в среде с температурой 25—26°. Это значение температуры тела для легко одетого человека называют термонейтральной зоной или «температурой комфорта», потому что в таком температурном диапазоне внешней среды температура организма поддерживается постоянной без дополнительного участия терморегуляторных механизмов. При низкой температуре окружающей среды температура глубоких тканей уменьшается.
Температура тела человека изменяется в течение суток. Суточные колебания температуры тела происходят под влиянием эндогенных ритмов («биологических часов»). Кроме того, температура тела человека зависит от его физиологического состояния (сон или бодрствование, покой или физические и психоэмоциональные нагрузки). Максимального значения температура достигает в 18—20 часов вечера и снижается до своего минимума в предутренние часы, к 4—6 часам утра. Амплитуда суточных колебаний температуры у здорового человека не превышает 1 °С. У здоровых детей старше года циркадный ритм колебаний температуры составляет от 36,4º в утренние часы до 36,9º в вечернее время. Разница температуры у детей раннего возраста может составлять до 0,60С, у старших – 0,3-0,50С. Особенно лабильна температура у детей первых 6 месяцев жизни.
В обычных условиях у человека температура внутренних органов, крови и мозга поддерживается на уровне 370С с физиологическими колебаниями ± 1,5 0 С. Интервал между нормальной и верхней летальной температурой внутренних органов составляет 60 С. Повышение температуры тела человека выше 43°С практически несовместимо с жизнью. Нижняя летальная температура тела – минус 230 С.
Рост температуры находится в прямой зависимости от интенсивности нагрузок. Среднее значение температуры «гомойотермного ядра» отражает температура крови в полостях сердца, аорте и других крупных сосудах. Однако измерение температуры в этих частях тела человека практически невозможно, поэтому для оценки ее в глубоких тканях тела используют значения ректальной, подъязычной и подмышечной температуры, а также температуру в наружном слуховом проходе у барабанной перепонки. Очевидно, что подобные измерения в каждом из перечисленных участков тела имеют свои особенности и ограничения, а полученные величины лишь в большей или меньшей степени отражают температуру глубоких тканей.
Нарушение физиологических функций организма отмечается уже при изменении температуры крови и внутренних органов на ± 2-2,50 С от нормального уровня. Столь узкий диапазон колебаний температуры тела, при котором сохраняются физиологические функции организма, подчеркивает роль и значение процессов терморегуляции.
Терморегуляция – совокупность физиологических механизмов поддержания постоянной температуры организма с помощью регуляции процессов теплопродукции и теплоотдачи.
Система терморегуляции включает:
1) температурные рецепторы, реагирующие на изменение температуры внешней и
внутренней среды;
2) центр терморегуляции, расположенный в гипоталамусе;
3) эффекторное (исполнительное) звено терморегуляции.
Для поддержания температурного гомеостаза в организме необходим постоянный контроль за адекватностью соответствия процессов теплоотдачи процессам теплопродукции. Процессы обмена веществ в организме сопровождаются образованием тепловой энергии. При этом в органах с высокоинтенсивным уровнем метаболизма (печень, почки, головной мозг, при физической работе – мышцы) тепла образуется значительно больше, чем в других органах и тканях. Для того, чтобы выровнять температуру в различных органах и системах организма происходит перенос тепла от органов с высоким уровнем теплообразования к участкам тела, где возможна теплоотдача (кожа, легкие). Этот перенос осуществляется посредством крови, которая обладает большой теплоемкостью. Интенсивность процессов кожной теплоотдачи контролируется кровенаполнением и скоростью объемного кровотока в сосудах кожи, а также активностью потоотделения.
Теплоотдача осуществляется за счет конвекции, кондукции, испарения и радиации.
Конвекция – теплоотдача за счет передачи тепловой энергии от кожи движущимся средам, окружающим организм (воздух).
Кондукция – теплоотдача за счет передачи тепловой энергии предметам, непосредственно контактирующим с организмом (одежда и др.).
Теплоотдача испарительная – теплоотдача в результате испарения воды с поверхности кожи и дыхательных путей
Теплоотдача радиационная – теплоотдача за счет инфракрасного излучения поверхности тела.
Нейроны центра терморегуляции окружены густой сетью капилляров. Кровь, проходя через капиллярное ложе гипоталамуса, «информирует» центр терморегуляции о температурном балансе организма. Кроме этого, центр терморегуляции получает информацию от периферических (поверхностных и глубоких) терморецепторов. Изменение температуры крови и возбуждение периферических терморецепторов активизируют нейроны центра терморегуляции. Последнее приводит к координированным изменениям активности центров теплопродукции и теплоотдачи, также расположенных в гипоталамусе. На рисунке 1 схематично представлены механизмы перестройки процессов терморегуляции при повышении температуры тела.
Повышение температуры тела сопровождается увеличением температуры крови, которая, проходя через капилляры гипоталамуса, «информирует» центр терморегуляции об изменении температурного гомеостаза организма.
Одновременно центр терморегуляции получает афферентную импульсацию о повышении температуры тела с периферических терморецепторов. В результате этого центр терморегуляции перестраивает работу центров теплопродукции и теплоотдачи. Эфферентные сигналы от центров теплопродукции и теплоотдачи поступают к органам и тканям с целью включения механизмов, направленных на нормализацию температуры тела. Повышается теплоотдача за счет увеличения кровотока через сосуды кожи и, соответственно, повышения теплопроводности кожи.
Увеличение потери тепла непосредственно осуществляется путем конвекции, кондукции и излучения. Повышается потообразование и увеличиваются потери тепла за счет испарения пота. Включаются процессы, направленные на снижение теплопродукции – уменьшается интенсивность обменных процессов. В случаях напряжения механизмов терморегуляции при повышении температуры тела теплоотдача может возрастать за счет тахипноэ через дыхательные пути.
Рисунок 1. Механизмы терморегуляции при повышении температуры тела
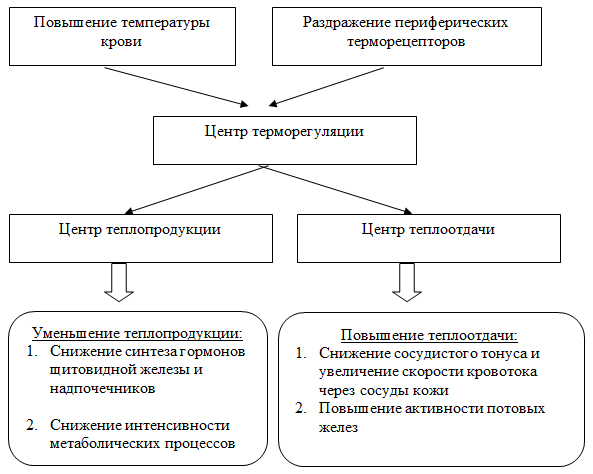
Нормализация температуры тела
Таким образом, при повышении температуры тела механизмы перестройки терморегуляции направлены на содружественное и тонко сбалансированное изменение активности функционирования процессов теплопродукции и теплоотдачи, благодаря чему строго поддерживается постоянство теплового гомеостаза в организме.
Возрастные особенности терморегуляции детского организма
Организм зрелого доношенного новорожденного ребенка способен поддерживать постоянную температуру тела, при небольших колебаниях внешней температуры. Эта способность относительно неустойчива, что объясняется возрастными анатомо-физиологическими особенностями и напряженностью механизмов терморегуляции в организме новорожденного, поэтому новорожденные легко перегреваются и охлаждаются.
Особенности терморегуляции у новорожденных детей
1) большая теплоотдача по отношению к теплопродукции;
2) ограниченная способность усиления теплоотдачи при перегревании;
3) ограниченная способность усиления теплопродукции при охлаждении (угнетение сократительного термогенеза; необходимость вырабатывать больше тепла на единицу массы тела);
4) неспособность перестраивать температурный гомеостаз по типу лихорадки (относительная резистентность центра терморегуляции к лейкоцитарному пирогену; высокая концентация в сыворотке крови аргинин-вазопрессина)
У недоношенных и незрелых новорожденных детей диапазон температурных колебаний среды, при которых поддерживается постоянство температурного гомеостаза организма значительно «уже», чем у доношенных детей. Это обусловлено незрелостью механизмов терморегуляции.
Критерии зрелости системы теморегуляции :
- Стабильность ректальной температуры при температуре воздуха 20-220 С;
- Наличие разности между ректальной и аксиллярной температурой на 0,2-0,40 С
- Наличие суточного ритма температуры тела;
- Развитие лихорадки при инфекционных заболеваниях
Кроме недоношенности и морфофункциональной незрелости дисфункцию терморегуляции могут вызывать различные патологические состояния (гипоксия, внутричерепная родовая травма, внутриутробные инфекционные процессы, протекающие с поражением ЦНС и др.).
Особенностями теплопродукции новорожденных детей является преобладание несократительного термогенеза, который осуществляется, в основном, за счет метаболизма бурой жировой ткани. При этом запасы теплообразующей жировой ткани у здорового новорожденного быстро уменьшаются, достигая минимума к концу неонатального периода. К этому же времени созревают механизмы сократительного термогенеза.
К особенностям процессов теплоотдачи новорожденного ребенка следует отнести высокий уровень пассивной потери тепловой энергии путем конвекции и кондукции. Это связано с особенностями строения кожи в этот возрастной период – богатой васкуляризацией и тонкостью теплоизолирующего слоя. Кроме этого повышенная теплоотдача обусловлена большой поверхностью тела на единицу массы. Теплоотдача за счет испарения с поверхности кожи формируется значительно позже – после созревания адекватных механизмов потоотделения. В целом, созревание регулиуемой теплоотдачи завершается только к 7-8-летнему возрасту.
На температуру тела здорового ребенка раннего возраста оказывают влияние многие факторы. Темрература понижается во время сна и голодания и повышается после приема пищи, мышечных нагрузок, психического и эмоционального возбуждения.
Основные причины и механизмы развития лихорадки
В процессе эволюции выработалась и генетически закрепилась типовая терморегуляторная защитно-приспособительная реакция в ответ на воздействие различных патогенных раздражителей. Эта реакция проявляется перестройкой температурного гомеостаза и направлена на повышение температуры тела для усиления естественной реактивности организма. Повышение температуры тела в ответ на воздействие различных патогенных раздражителей (пирогенов) принято обозначать лихорадкой.
Лихорадка ( febris, pyrexia) –
защитно-приспособительная реакция организма, возникающая в ответ на воздействие патогенных раздражителей и характеризующаяся перестройкой процессов терморегуляции, приводящей к повышению температуры тела, стимулирующей естественную реактивность организма.
Лихорадка принципиально отличается от нормальной реакции на выработку тепла организмом. При лихорадке терморегуляция целенаправленно «перестраивает» процессы теплопродукции и теплоотдачи на изменение температурного гомеостаза в сторону повышения температуры. Кроме того, что при лихорадке температурный гомеостаз переключается на более высокий уровень («установка новой точки термостата»), что отличается от физиологического механизма активизации центра терморегуляции.
Однако лихорадка не является синонимом любого повышения температуры тела. Повышение температуры при мышечной работе, перегревании, некоторых метаболических сдвигах обозначается как гипертермия, ибо при этом сохраняется установка центра терморегуляции на нормализацию температуры. Иными словами при гипертермии, в отличие от лихорадки, повышение температуры происходит без участия гипоталамуса, а является следствием чрезмерного теплообразования либо недостаточной теплоотдачи. В развитии гипертермии пирогены не принимают участие. Как реакция на умеренную физическую нагрузку гипертермия не опасна. При высокой температуре окружающей среды и влажности длительная интенсивная физическая нагрузка у детей и подростков, сопровождаясь гипертермией, может привести к тепловому удару. Очень высокая температура тела (более 410С) способствует повреждению клеток, прежде всего мозговых, развитию жизнеугрожающих состояний (отеку головного мозга, сердечной недостаточности, апноэ, гипоксии, ДВС-синдрому, метаболическому ацидозу и др. патологии).
Поскольку лихорадка является неспецифической защитно-приспособительной реакцией организма, то причины, ее вызывающие, весьма разнообразны. Выделяют две группы причин лихорадки: инфекционные и неинфекционные. Любые инфекции, а также вакцины могут быть причиной лихорадки.
Вещества, вызывающие лихорадку, называют пирогенными (жаронесущими – от греч. pyros – огонь, pyretos – жар). Последние могут быть экзогенного и эндогенного происхождения. Экзогенными пирогенами являются: эндотоксины грамотрицательных бактерий, дифтерийной палочки и стрептококков, белковые вещества дизентерийной и паратифозной палочек. В то же время, вирусы, риккетсии, спирохеты не обладают эндотоксинами и вызывают лихорадку, стимулируя синтез эндогенных веществ (эндогенных пирогенов). Эндогенные пирогены синтезируются под влиянием перечисленных пирогенов клетками самого макроорганизма.
Лихорадка неинфекционной природы с этиологических позиций более многообразна и может быть обусловлена одним из следующих причинных факторов:
- имунным (дифузные болезни соединительной ткани, васкулиты, аллергические болезни);
- центральным (повреждение различных отделов ЦНС – кровоизлияние, опухоль, травма, отек мозга, дефекты развития);
- психогенным (функциональные нарушения высшей нервной деятельности (невроз, психические расстройства, эмоциональное напряжение);
- рефлекторным (болевой синдром при мочекаменной, желчнокаменной болезни, раздражении брюшины и др.);
- эндокринным (гипертиреоз, феохромоцитома);
- резорбционным (ушиб, сдавление, разрез, ожог, некроз, асептическое воспаление, гемолиз способствуют образованию эндогенных пирогенов белковой природы – нуклеиновых кислот);
- медикаментозным (энтеральное или парентеральное введение ксантиновых препаратов, гиперосмолярных растворов, антибиотиков, дифенина, сульфаниламидов);
- наследственным (семейная средиземноморская лихорадка – периодическая болезнь).
- лимфопролиферативным процессом (лимфогрануломатоз, неходжкинские лимфомы);
- гранулематозным заболеванием (саркоидоз и др.);
- метаболическими заболеваниями (гиперлипидемия I типа, болезнь Фабри и др.);
Каждый из указанных причинных факторов лихорадки, несмотря на общие механизмы нарушения терморегуляции, имеет специфические особенности патогенеза и клинической картины. Температурная реакция неинфекционного происхождения связана с центральным и периферическим действием эндогенных пирогенов, гормонов и медиаторов, при этом основным звеном патогенеза лихорадки является снижение теплоотдачи без усиления теплопродукции.
Принципиальные различия в механизмах развития лихорадки и нормального термогенеза предполагались давно, но стали понятны только в конце ХIХ – начале ХХ вв., после публикации научных работ C.Liebermeister (1870), С.П.Боткина (1884), А.А.Лихачева и П.П.Авророва (1902). Результаты данных исследований убедительно показали, что в основе лихорадки лежат своеобразные изменения деятельности нервных центров регуляции теплообмена. Эти изменения направлены на переключение температурного гомеостаза на более высокий уровень за счет одновременного повышения теплопродукции и уменьшении теплоотдачи. Детальная расшифровка патогенеза лихорадки стала возможной только после мощного прорыва в таких фундаментальных областях медицинской науки, как иммунология и биохимия.
Установлено, что интегральным компонентом в развитии лихорадки являются фагоцитирующие клетки крови (нейтрофилы, моноциты) и тканевые макрофаги. Изменение гомеостаза организма при инфекционной инвазии или неинфекционом воспалительном процессе приводит к активизации фагоцитоза и повышенному синтезу фагоцитами биологически активной субстанции, приводящей к повышению температуры тела и, благодаря этому обозначенной как эндогенныйй или лейкоцитарный пироген. В дальнейшем было установлено, что лейкоцитарный пироген неоднороден, а представляет собой группу белков, среди которых были выделены 2 активных полипептида с разной молекулярной массой . Последние, по предложению ДЖ.Оппенгейма, К.Мельтцера и О.Мицела с 1979 г. принято обозначать как интерлейкин–1.
По согласованному мнению. Интерлейкин -1 (ИЛ-1) считается основным инициирующим медиатором в механизме развития лихорадки и других процесов острой фазы воспаления. Он стимулирует секрецию простагландинов, амилоида, С-реактивного белка, гаптоглобина, a1-антитрипсина и церулоплазмина. Под действием ИЛ-1 инициируется продукция Т-лимфоцитами интерлейкина-2 и повышается экспрессия клеточных рецепторов.
В нормальных условиях ИЛ-1 не проникает через гематоэнцефалический барьер. Однако при нарушении иммунного гомеостаза ИЛ-1 достигает гипоталамуса и взаимодействует с рецепторами нейронов центра терморегуляции. В настоящее время доказано, что перестройка центра терморегуляции наблюдается не только под влиянием ИЛ-1, но и под действием других эндогенных пирогенов (ИЛ-6, фактора некроза опухоли а, бета-, гамма- интерферона , цилиарного нейротропного фактора), причем вне зависимости от причины лихорадки (инфекция, ревматические, онкологические и др. заболевания).
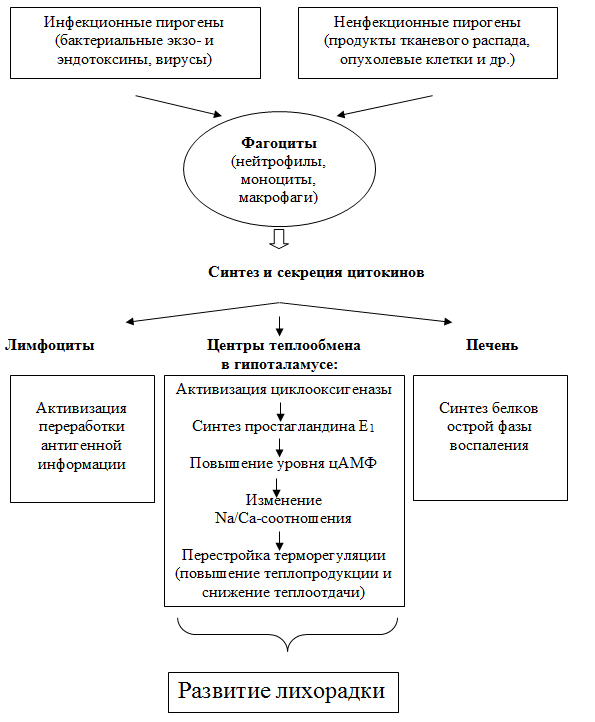
Рисунок 2. Основные патогенетические механизмы лихорадки
При этом активизируется циклооксигеназа (ЦОГ), что приводит к повышению внутриклеточного уровняциклического аденозин–3’,5’-монофосфата (цАМФ). Увеличение концентрации цАМФ способствует внутриклеточному накоплению ионов Са 2 , изменению Na/Са-соотношений и перестройке активности центров теплопродукции и теплоотдачи. Это приводит к повышению образования тепловой энергии и снижению теплоотдачи. Усиление теплопродукции достигается за счет усиления метаболических процессов и сократительного термогенеза. Одновременно происходит сужение сосудов кожи и подкожной клетчатки, уменьшается скорость периферического сосудистого кровотока, что приводит к снижению теплоотдачи. Устанавливается новый, более высокий уровень температурного гомеостаза, что приводит к повышению температуры тела. Исходя из сказанного следует, что повышение температуры тела при лихорадке – регуляторный процесс, обусловленный активностью цитокинов.
Характеристика и критерии лихорадки
До активного внедрения в медицинскую практику жаропонижающих и антибактериальных средств анализ особенностей течения лихорадочной реакции играл важное диагностическое и прогностическое значение. При этом были выделены специфические особенности лихорадки при многих инфекционных заболеваниях (брюшной тиф, малярия, сыпной тиф и др.). Необходимо учитывать, что характер лихорадки зависит не только от патогенности, пирогенности возбудителя и массивности его инвазии или степени выраженности процессов асептического воспаления, но и от индивидуальных возрастных и конституционных особенностей, реактивности пациента, фоновых состояний.
Лихорадку принято оценивать по степени повышения температуры тела, длительности лихорадочного периода и характеру температурной кривой.
В зависимости от степени повышения температуры:
- Субфебрильная 37,20 – 38,00 С
- Низкая фебрильная 38,10 – 39,00 С
- Высокая фебрильная 39,10 – 40,10 С
- Чрезмерная (гипертермическая) свыше 41,10 С
Клиницисты под лихорадкой понимают повышение температуры более чем на 10 С по сравнению со средней нормальной температурой в данной точке измерения. В отечественной литературе критерием лихорадки считается ректальная температура ≥ 38,00С, оральная температура ≥ 37,60С, температура в подмышечной впадине ≥ 37,40С, тимпанальная (в ушной раковине) ≥ 37,60С. Принято считать, что аксиллярная температура ниже ректальной.
В зависимости от продолжительности лихорадка может быть:
Эфемерная – от нескольких часов до нескольких дней.
Острая – до 15 дней.
Подострая – до 45 дней.
Хроническая – свыше 45 дней.
Следует отметить, что в настоящее время в практической работе классические температурные кривые, позволяющие выявить характер лихорадки (постоянная, послабляющая, перемежающаяся, истощающая, неправильная), приходится видеть редко из за широкого применения антибактериальных и жаропонижающих препаратов в дебюте заболевания.
Биологическое значение лихорадки и ее основные клинические варианты
В целом биологическое значение лихорадки заключается в повышении естественной реактивности организма. Повышение температуры тела приводит к усилению интенсивности фагоцитоза, увеличению синтеза интерферона, возрастанию трансформации лимфоцитов и стимуляции антителогенеза. Повышеная температура тела препятствует размножению многих микроорганизмов (кокков, спирохет, вирусов).
При анализе температурной реакции очень важно не только оценить величину ее подъема, продолжительность и колебания, но сопоставить эти данные с состоянием ребенка и клиническими проявлениями заболевания. Это не только существенно облегчает диагностический поиск, но и позволяет выбрать правильную тактику наблюдения и лечения пациента, что в конечном итоге и определяет прогноз заболевания.
Особо следует обращать внимание на клинические эквиваленты соответствия процессов теплоотдачи повышенному уровню теплопродукции, т.к. в зависимости от индивидуальных особенностей и фоновых состояний лихорадка, даже при ее одинаковом уровне, у детей может протекать по-разному.
Выделяют «розовый» и «бледный» варианты лихорадки. Если при повышении температуры тела теплоотдача соответствует теплопродукции, то это свидетельствует об адекватном течении лихорадки. Клинически это проявляется «розовой» лихорадкой. При этом наблюдается нормальное поведение и удовлетворительное самочувствие ребенка, кожные покровы розовые или умеренно гиперемированные, влажные и теплые на ощупь. Это прогностически благоприятный вариант лихорадки. Отсутствие потливости у ребенка с лихорадкой и розовыми кожными покровами должно насторожить в плане подозрения на выраженное обезвоживание (рвота, диарея, тахипноэ).
При «бледном» варианте теплоотдача снижена из-за существенного нарушения периферического кровообращения и соответственно не адекватна теплопродукции. При этом клинически отмечаются нарушение состояния и самочувствия ребенка, озноб, бледность, мраморность, сухость кожных покровов, акроцианоз, холодные стопы и ладони, тахикардия. Эти клинические проявления свидетельствуют о прогностически неблагопиятном течении лихорадки и являются прямым показанием для оказания неотложной помощи.
Одним из клинических вариантов неблагоприятного течения лихорадки является гипертермический синдром. Это патологический вариант лихорадки, при котором отмечается неадекватная перестройка терморегуляции с резким увеличением теплопродукции и снижением теплоотдачи. Клинически – это быстрое повышение температуры тела, нарушение микроциркуляции, метаболические расстройства и прогрессивно нарастающая дисфункция жизненно важных органов и систем, а также отсутствие эффекта от жаропонижающих препаратов. Следует помнить, что в основе выделения гипертермического синдрома в отдельный вариант температурной реакции лежит не степень повышения температуры тела до конкретных цифр, а тяжесть состояния, что в конечном итоге и определяет прогноз заболевания.
У детей раннего возраста развитие гипертермического синдрома в подавляющем большинстве случаев обусловлено инфекционным воспалением с развитием токсикоза. Гипертермический синдром и «бледная» лихорадка в отличие от «благоприятной», «розовой» являются прямым указанием на необходимость оказания комплексной неотложной помощи.
Таким образом, при одинаковом уровне гипертермии могут наблюдаться различные варианты течения лихорадки, развитие которых находится в прямой зависимости от индивидуальных, возрастных, преморбитных особенностей и сопутствующих заболеваний ребенка.
Лихорадка, как и всякая неспецифическая защитно-приспособительная реакция, при истощении компенсаторных механизмов либо изначально неадекватной перестройке терморегуляции, может быть причиной осложнений с развитием тяжелых патологических состояний.
В группу риска по развитию осложнений при лихорадке входят дети:
- до 2 месяцев при температуре выше 38°С;
- до 2 лет при температуре выше 39°С;
- в любом возрасте при температуре выше 40°С;
- с фебрильными судорогами в анамнезе;
- с заболеваниями ЦНС;
- с хронической патологией органов кровообращения;
- с обструктивным синдромом;
- с наследственными метаболическими заболеваниями.
Особое внимание следует обратить на возможность развития осложнений на фоне лихорадке при наличии отягощенного преморбидного фона. Например, у детей с патологией ЦНС (последствия постгипоксического поражения ЦНС, синдром внутричерепной гипертензии, эпилепсия и др.) лихорадка может спровоцировать развитие приступа судорог. У детей с заболеваниями сердечнососудистой и дыхательной систем лихорадка может привести к сердечнолегочной недостаточности, нарушениям сердечного ритма. Так, при генетически детерминированном синдроме Бругада, протекающим у детей нередко бессимптомно, лихорадка может спровоцировать тяжелое сложное нарушение сердечного ритма. Существует мнение, что гипертертия у детей с синдромом Бругада является аритмогенным триггером.
Не менее важное значение для развития патологических состояний при лихорадке играет и возраст ребенка. Чем младше ребенок, тем опаснее для него быстрый и существенный подъем температуры в связи с высоким риском развития прогрессирующих метаболических нарушений, отека мозга, трансминерализацией и нарушением витальных функций.
Возможные осложнения при лихорадочных состояниях и необходимые исследования для их диагностики приведены в таблице 1.
Таблица 2.
Возможные осложнения при лихорадочных состояниях и необходимые исследования для их диагностики.
|
Проявления |
Необходимые исследования |
|
Судороги во время лихорадки Рвота и дегидратация Недостаточность кровообращения, нарушения сердечного ритма Коагулопатия потребления Острая почечная недостаточность Сепсис |
Консультация невролога, люмбальная пункция (по показаниям), ЭЭГ, эхоэнцефалография, исследование глазного дна Содержание электролитов крови, гематокрит, КЩС. Артериальное давление, гематокрит, электролиты, ЭКГ. Количество тромбоцитов, тромбиновое время, факторы свертывания крови КЩС, электролиты, мочевина, креатинин Посев крови, прокальцитониновый тест |
Клиническая картина лихорадки
Известно, что повышение температуры тела – неспецифический симптом, возникающий при многочисленных заболеваниях и патологических состояниях.
При проведении дифференциальной диагностики следует обращать внимание на клиническую картину лихорадки, что позволит сузить круг возможных причин повышения температуры. Это касается наличия озноба, потливости, интоксикационного синдрома, лимфаденопатии. Так, ознобы и выраженная потливость характерны в первую очередь для бактериальной инфекции, но могут наблюдаться и при лимфопролиферативном процессе (лимфогрануломатозе). Интоксикация при инфекционной патологии выражается резкой слабостью, отсутствием или значительным снижением аппетита, тошнотой, рвотой, сухостью слизистых, олигурией. При лихорадке вирусной природы интоксикация менее выражена, нередко определяется лимфаденопатия, при этом лиматические узлы мягкие, ограничены от окружающих тканей, симметричны, слегка болезненны.
Важными элементами дифференциальной диагностики являются:
· патогномоничные клинические симптомы и симптомокомплексы, позволяющие диагностировать заболевание;
· результаты параклинических исследований.
К обязательным методам первичного обследования больного с лихорадкой относят термометрию в 3-5 точках (в подмышечных, паховых областях, в прямой кишке); биохимический анализ крови (СРБ, фибриноген, белковые фракции, холестерин, активность печеночных ферментов и др.); общий анализ мочи. Дополнительные исследования у ребенка с лихорадкой проводятся в зависимости от жалоб и выявленных симптомов в процессе динамического наблюдения.
Клиническая картина заболевания в сочетании с указанными лабораторными показателями позволяет дифференцировать «воспалительную» и «невоспалительную» лихорадку. К признакам «воспалительной» лихорадки относятся:
· связь дебюта заболевания с инфекцией (катаральные явления со стороны верхних дыхательных путей, наличие симптомов инфекционного заболевания, отягощенный эпиданамнез);
· воспалительные изменения со стороны крови (лейкоцитоз, ускорение СОЭ, повышение уровня фибриногена, С-реактивного белка, диспротеинемия);
· наличие симптомов интоксикации;
· нарушение самочувствия;
· тахикардия и тахипноэ;
· купирование лихорадки при применении жаропонижающих средств;
· положительный эффект при назначении антибактериальных средств.
Лихорадка при иммунопатологических процессах упорная и имеет ряд особенностей, наиболее выраженных при аллергосептическом варианте ювенильного ревматоидного артрита:
· по характеру – интермитирующая, по степени выраженности – фебрильная с одним – двумя суточными пиками;
· повышение температуры сопровождается кожными высыпаниями;
· появление лихорадки может наблюдаться задолго до развития суставного синдрома, лимфоаденопатии и других проявлений заболевания;
· при назначении антибактериальной терапии лихорадка не снижается;
· жаропонижающие средства дают слабый и кратковременный эффект;
· назначение глюкокортикостероидных препаратов приводит к нормализации температуры в течение 24-36 часов;
· в клиническом анализе крови: лейкоцитоз с нейтрофильным сдвигом, ускорение СОЭ до 40-60 мм/час; СРБ – резко увеличен.
Для «невоспалительной» температурной реакции характерны: хорошая переносимость лихорадки; наличие связи с психоэмоциональными влияниями; отсутствие озноба, возможно чувство «жара»; нормализация температуры ночью; отсутствие адекватного учащения пульса при повышении температуры; спонтанное снижение температуры; отсутствие эффекта от жаропонижающих препаратов; выявление асимметрии при температурном картировании (измерение температуры в 5-ти точках).
Вегетативные нарушения, сопровождающиеся повышением температуры, наиболее часто встречаются у детей дошкольного и школьного возраста, особенно в пубертатный период. Отмечено, что периоды повышения температуры имеют сезонный характер (чаще осень, зима) и могут сохраняться в течение нескольких недель.
Следует подчеркнуть, что лихорадка расценивается как следствие нейровегетативной дизрегуляции только в том случае, когда ребенок обследован и исключены другие возможные причины гипертермии. При этом проводится комплексное лечение вегетативной дистонии, а жаропонижающие лекарственные средства не назначаются.
При лихорадке, обусловленной эндокринной патологией, сопровождающейся повышенным образованием гормонов (тироксина, катехоламинов), лекарственной аллергии, также не требуется применения антипиретиков. Температура при этом обычно нормализуется на фоне лечения основного заболевания либо при отмене аллергизирующего препарата.
Лихорадка у новорожденных и детей первых трех месяцев требует пристального медицинского наблюдения. Так, если лихорадка возникает у новорожденного ребенка в течение первой недели жизни, необходимо исключить возможность обезвоживания в результате чрезмерной потери массы тела, что чаще встречается у детей, родившихся с крупной массой. В этих случаях показано проведение регидратации. У новорожденных и детей первых месяцев жизни возможно повышение температуры в связи с перегреванием и чрезмерным возбуждением. Подобные ситуации чаще возникают у недоношенных и детей, родившихся с признаками морфофункциональной незрелости. При этом воздушная ванна способствует быстрой нормализации температуры тела. При сохраняющейся лихорадке у детей до 3 мес. жизни показана госпитализация для исключения патологии и возможности развития осложнений лихорадочного состояния.
Лихорадка неясной этиологии.
Дифференциальная диагностика лихорадки приводит, как правило, к выяснению ее причины и установлению диагноза. В отдельных случаях причина лихорадка остается неясной и тогда повышение температуры интерпретируется как лихорадка неясного генеза (ЛНГ). О ЛНГ говорят при продолжительности лихорадки более 2-3 недель, повышении температуры выше 38,00 – 38,30С и если диагноз не установлен в течение недели интенсивного обследования. Диагноз «лихорадка неясной генеза» имеет право на существование в период обследования и при невозможности установления этиологии лихорадки.
Однако даже в случае неясной лихорадки в последующем диагностируются не необычные патологические процессы, а хорошо известные врачам заболевания, протекающие нетипично и проявляющиеся в дебюте преимущественно лихорадочным синдромом. Структура причин лихорадки неизвестной этиологии во многом зависит от доступности современных методов обследования и региона.
По литературным данным в России в 90% случаев причинами ЛНГ являются серьезные инфекции, системные болезни соединительной ткани, онкологические заболевания. Данные зарубежных авторов об основных причинах лихорадки неясного генеза приведены в таблице 3.
Таблица 3.
Основные причины и их частота при лихорадке неясного генеза
( D Kejariwal , N Sarkar , SK Chakraborti , V Agarwal , S Roy , 2001)
|
Диагностическая категория |
Частота причины (%) |
|
Инфекции – Туберкулез – Абсцесс – Бактериальный эндокардит – Висцеральный лейшманиоз – Энтерическая лихорадка – Инфекция мочевой системы – Малярия |
53 |
|
24 |
|
|
7 |
|
|
5 |
|
|
5 |
|
|
5 |
|
|
4 |
|
|
3 |
|
|
Неопластические процессы – Не-Ходжкинская лимфома – Лимфома Ходжкина – Острый лейкоз – Периампулярная карцинома – Карцинома толстого кишечника – Карцинома яичника – Бронхогенная карцинома |
17 |
|
8 |
|
|
3 |
|
|
2 |
|
|
1 |
|
|
1 |
|
|
1 |
|
|
1 |
|
|
Коллагенозы и системные васкулиты Системная красная волчанка Аортит Такаясу Смешанные заболевания соединительной ткани Анкилозирующий спондилит Узелковый полиартериит |
11 |
|
5 |
|
|
2 |
|
|
2 |
|
|
1 |
|
|
1 |
|
|
Другие заболевания Саркоидоз Грануломатозный гепатит Аутоиммунный гепатит Атриальная миксома Медикаментозная лихорадка |
5 |
|
1 |
|
|
1 |
|
|
1 |
|
|
1 |
|
|
1 |
|
|
Недиагностированные причины Спонтанно исчезнувшая лихорадка Персистирующая лихорадка |
14 |
|
11 |
|
|
3 |
Из приведенных литературных данных следует, что доминирующими причинами ЛНГ являются инфекционные заболевания, которые могут дебютировать с лихорадки. Среди них выделена группа инфекций, наиболее часто протекающих под маской ЛНГ (таблица 4).
Таблица 4.
Частота инфекций у детей, имеющих в дебюте лихорадку без типичной клинической симптоматики (Richard F. Jacobs and Gordon E. Schutze, 1998)
|
Инфекционное заболевание |
Частота инфекции с лихорадкой в дебюте (%) |
|
Эпштейн-Барр вирус. инфекция |
25 |
|
Остеомиелит |
18,8 |
|
Бартонеллез |
7,8 |
|
Инфекция мочевой системы |
7,8 |
|
Энтеровирусная инфекция |
1,6 |
|
Цитомегаловирусная инфекция |
6,3 |
|
Туляремия |
3,1 |
|
Эрлихиоз |
3,1 |
|
Бластомикоз |
1,6 |
В последние годы риккетсиозные инфекции (сыпные тифы, клещевые пятнистые лихорадки) стали одной из важнейших причин ЛНГ у детей.
При выяснении причины ЛНГ педиатру следует:
1. Исключить наличие и обострение очагов хронической инфекции в носоглотке (синуситы, тонзиллит, аденоидит);
2. Уточнить данные туберкулезного анамнеза, ибо следует помнить, что одной из наиболее частых причин ЛНГ является туберкулез. Длительное течение лихорадки может указывать на появление внелегочных очагов заболевания. При этом наиболее частой внелегочной локализацией инфекции являются почки и костная ткань;
3. Необходимо помнить о возможности развития эндокардита у детей с врожденными пороками сердца;
4. Следует исключить дебют одного из вариантов системных васкулитов (болезнь Кавасаки, узелковый полиартериит) так как последние составляют около 10% всех случаев ЛНГ;
5. Важно знать, что лихорадка может быть одним из проявлений аллергической реакции на различные лекарственные препараты, в т.ч. и антибактериальные;
6. Следует помнить, что среди злокачественных новообразований лимфомы наиболее часто сопровождаются лихорадкой;
Наряду с клиническими и традиционными параклиническими данными требуются дополнительные исследования для выявления возможной причины ЛНГ. Частота лихорадки неясной этиологии при отсутствии информативных методов обследования может достигать 78%.
В таблице приведены методы исследования, которые в совокупности с клинической симптоматикой позволят врачу грамотно и целенаправленно провести диагностический поиск и выявить причину лихорадки, ранее расцененной как ЛНГ. При составлении таблицы использованы многолетние клинические наблюдения и опыт сотрудников кафедры педиатрии РМАПО, литературные данные.
Таблица 5.
Информативные исследования для выявления отдельных причин ЛНГ
|
Исследования |
Позволяют выявить: |
|
Бактериогическое исследование крови, мочи, мазка из ротоглотки для выявления возбудителя, антител к возбудителю, коагулограмма, эхо-кардиография, УЗИ почек и брюшной полости |
Сепсис Эндокардит Пиелонефрит |
|
Выделение вирусной культуры из мочи, плазмы крови, носоглоточной слизи, ПЦР, титров вирусных антител и антител к токсоплазме |
Цитомегаловирус Вирус Эпштейн-Барр Токсоплазмоз |
|
Серологические исследования крови для определения фебрильных аглютининов и их титров |
Болезнь Лайма Тифы Сальмонеллез Бруцеллез |
|
Рентгенологическое, в том числе томографическое исследование, туберкулиновые пробы, обнаружение микобактерий в мокроте, смывах, моче, УЗИ, биопсия лимфатического узла, иммунологические исследования специфических антител и антигенов |
Туберкулез легких, других органов, туберкулезный лимфаденит |
|
Рентгенологическое исследование, биопсия лимфатического узла, печени, отрицательные туберкулиновые пробы, осмотр окулиста |
Саркоидоз |
|
Микроскопия толстого мазка крови |
Малярия |
|
Исследование антител к ДНК, антинуклеарного и ревматоидного факторов, измерение АД, оценка мочевого синдрома, УЗИ. рентгенография, эхо-кардиография, допплерография, ЭКГ, клинический анализ крови, коагулограмма |
Диффузные заболевания соединительной ткани и системные васкулиты (СКВ, болезнь Кавасаки, ЮРА, узелковый полиартериит, аортоартериит и др.) |
|
Морфологический, цитохимический анализы мазков крови и костного мозга, гистологическое и цитологичесое исследование лимфоузла, R-графия легких, УЗИ внутренних органов |
Гемобластозы (острый лейкоз, лимфогрануломатоз, лимфомы) |
|
УЗИ, лапароскопия,компьютерная томография, рентгеноурологическое обследование |
Абсцесс брюшной полости Опухоли почки, головного мозга, малого таза |
|
Рентгенография, сцинтиграфия костей, посев отделяемого, денситометрия |
Остеомиелит Метастазы злокачественных образований |
|
Ректосигмоскопия, колоноскопия, биопсия |
Неспецифический язвенный колит, болезнь Крона |
|
Тест на антитела к ВИЧ |
Спид/Спид-ассоциированный комплекс |
|
Оценка лекарственного, аллергологического анамнезов |
Лекарственная лихорадка |
|
Семейный анамнез, клинический анализ крови, коагулограмма, цитогенетическое исследование крови, биопсия десны, прямой кишки, почки (амилоидоз) |
Периодическая болезнь (семейная средиземноморская лихорадка) |
ЛНГ не следует отожествлять с лихорадкой без видимого очага инфекции (ЛБОИ). В соответствии с международным консенсусом к ЛБОИ относятся дети с лихорадкой при отсутствии у них в момент обращения к педиатру ОРВИ либо других симптомов, указывающих на конкретное заболевание или очаг инфекции. В ЛБОИ не входят дети с признаками тяжелого заболевания, к которым относятся: резкое нарушение общего состояния, необычная продолжительная сонливость, нарушение сознания, нежелание принимать жидкость, периферический цианоз, гипо- или гипервентиляция. Особое внимание к ЛБОИ объясняется наличием высокого риска скрытой бактериемии с возможным развитием бактериальной инфекции – пневмонии, менингита, остеомиелита, пиелонефрита, сепсиса. В практической работе для диагностики скрытой бактериемии у пациентов с ЛБОИ используются отдельные лабораторные показатели, результаты которых выявляют лейкоцитоз (15х109 и выше) и/или повышение СРБ (до 70мг/л и выше) и/или прокальцитониновый тест больше 2 нг/л.
Дифференциальный диагноз лихорадки, порой представляет собой трудную задачу. Прежде всего необходимо разделить лихорадку на «воспалительную» и «невоспалительную».
К признакам «воспалительной» лихорадки относятся:
– связь дебюта заболевания с инфекцией (катаральные явления со стороны верхних дыхательных путей вначале заболевания, отягощенный эпиданамнез – одновременнно заболели другие члены семьи и т.д.)
– воспалительные изменения со стороны крови (лейкоцитоз, ускорение СОЭ, повышение уровня фибриногена, сдвиг белковых фракций крови, С-реактивного белка)
– наличие симптомов интоксикации (бледность кожных покровов, периорбитальные тени, снижение аппетита)
– «плохое» самочувствие
– тахикардия и тахипноэ
– купирование лихорадки при применении жаропонижающих средств.
– положительный эффект при назначении антибактериальных средств.
При «невоспалительной» лихорадке у больных, как правило, отмечается хорошая переносимость фебрилитета, отсутствует учащение пульса параллельно повышению температуры. При этом температурная реакция центрального генеза может самопроизвольно нормализоваться по мере компенсации нарушенных функций ЦНС и роста ребенка. Необходимо подчеркнуть, что «невоспалительные» лихорадки, не купируются введением жаропонижающих ЛС. Это связано с тем, что при «невоспалительной» лихорадке отсутствуют точки приложения («мишени») для анальгетиков-антипиретиков, так как циклооксигеназа и простагландины не играют значительной роли в генезе этих гипертермий. Антибактериальная и противовоспалительная терапия также не эффективна.
Вегетативные нарушения, сопровождающиеся повышением температуры, наиболее часто встречаются у детей дошкольного и школьного возраста, особенно в пубертатный период. При этом температура чаще повышается в период бодрствования, при двигательной активности и эмоциональном напряжении. Периоды повышения температуры имеют сезонный характер (чаще осень, зима) и могут сохраняться от нескольких недель до нескольких лет. Как правило, после периода полового созревания температура у большинства подростков нормализуется. Жаропонижающие ЛС при лихорадке вегетативного генеза не используются. Применяются ЛС седативного действия, хороший эффект получен от лечебной физкультуры, массажа, иглорефлексотерапии, гипнотерапии, аутогенной тренировки.
Лихорадка у новорожденных и детей первых трех месяцев требует пристального медицинского наблюдения. Так, если лихорадка возникает у новорожденного ребенка в течение первой недели жизни, необходимо исключить возможность обезвоживания в результате чрезмерной потери массы тела, что чаще встречается у детей, родившихся с крупной массой. В этих случаях показано проведение регидратации. У новорожденных и детей первых месяцев жизни возможно повышение температуры в связи с перегреванием и чрезмерным возбуждением. Подобные ситуации чаще возникают у недоношенных, детей, родившихся с признаками морфо-функциональной незрелости. При этом воздушная ванна способствует быстрой нормализации температуры тела.
Принципы лечения лихорадки у детей:
· У детей должны применяться только наиболее безопасные жаропонижающие ЛС.
· Препаратами выбора при лихорадке у детей являются парацетамол и ибупрофен.
· Назначение метамизола натрия возможно только в случае непереносимости ЛС выбора или при необходимости парентерального введения жаропонижающего ЛС.
· Назначение жаропонижающих ЛС при субфебрильной лихорадке показано только детям с высоким риском развития осложнений
· Назначение жаропонижающих ЛС у здоровых детей при благоприятном варианте температурной реакции показано при лихорадке >390 С.
· При “бледной” лихорадке показано назначение комбинации жаропонижающее ЛС сосудорасширяющее ЛС (дополнительно по показаниям вводят антигистаминные ЛС).
· Недопустимо курсовое использование антипиретиков с жаропонижающей целью.
· Противопоказано назначение жаропонижающих ЛС при «невоспалительных» лихорадках (центральная, нейро-гуморальная, рефлекторная, обменная, медикаментозная и др.).
Повышение температуры тела у детей – одна из основных причин нерационального применения различных ЛС в педиатрической практике Нередко при этом ЛС, в том числе и жаропонижающие, назначаются при отсутствии показаний. Очевидно, что для уменьшения неоправданного назначения ЛС при лихорадке целесообразно строго придерживаться определенного алгоритма действий.
Прежде всего, необходимо выяснить причину повышения температуры тела и определить – нуждается ли ребенок в оказании неотложной помощи. Ознакомление с анамнезом позволяет установить – является ли для данного ребенка лихорадка фактором риска развития серьезных осложнений и т.д. В зависимости от подробного анализа клинико-анамнестических данных в каждом конкретном случае выбирается индивидуальная стратегия наблюдения и рациональная тактика терапевтических действий (рис.3)
Рисунок 3.
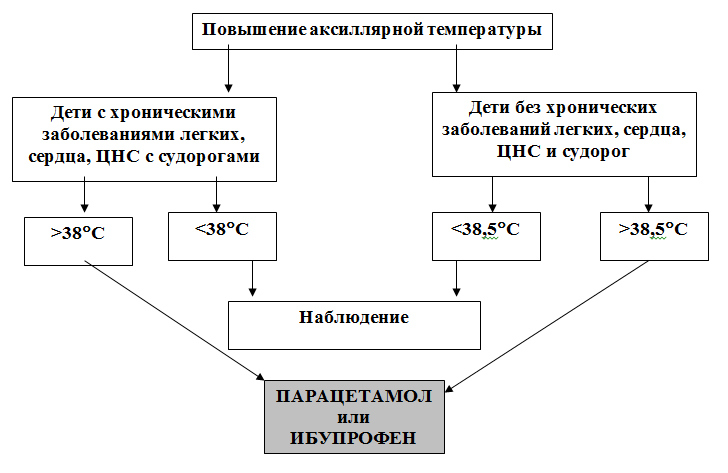
Для дифференцированного подхода к лечению лихорадки у детей целесообразно, в зависимости от клинико-анамнестических особенностей, выделять 2 группы – «исходно здоровых» и «группу риска по развитию осложнений».
В группу риска по развитию осложнений при лихорадочных реакциях должны быть включены дети:
- В возрасте до 2 месяцев жизни при наличии температуры выше 38°С
- С фебрильными судорогами в анамнезе.
- С заболеваниями ЦНС.
- С хронической патологией органов кровообращения.
- С наследственными метаболическими заболеваниями
«Розовая» лихорадка (рис.4).
Общепризнано, что если у ребенка с неотягощенным преморбидным фоном температурная реакция имеет благоприятный характер («розовая лихорадка»), не превышает 39ºС и не оказывает отрицательного влияния на состояние ребенка, то от использования ЛС следует воздержаться. В этих случаях показано обильное питье, могут быть использованы физические методы охлаждения. Для усиления теплоотдачи ребенка необходимо раздеть, обтереть водой комнатной температуры. Не следует обтирать ребенка водкой, спиртом или ледяной водой, так как резкое снижение температуры тела может привести к спазму сосудов и уменьшению теплоотдачи.
Таким образом, назначение жаропонижающих ЛС показано только в тех случаях инфекционно-воспалительной лихорадки, когда гипертермическая реакция оказывает неблагоприятное влияние на состояние ребенка или угрожает развитием серьезных осложнений.
Согласно рекомендациям специалистов ВОЗ жаропонижающую терапию исходно здоровым детям следует проводить при температуре тела не ниже 39-39,5ºС. Однако если у ребенка на фоне лихорадки, независимо от степени выраженности гипертермии, отмечается ухудшение состояния, озноб, миалгии, нарушенное самочувствие, бледность кожных покровов и другие проявления токсикоза антипиретическая терапия должна быть назначена незамедлительно.
Рисунок 4.
Схема поэтапного ведения пациента с лихорадкой в зависимости от клинических симптомов заболевания
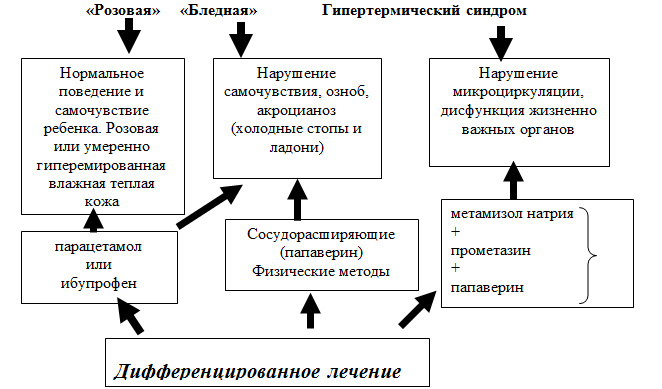
Дети из группы риска по развитию осложнений требуют назначения жаропонижающих ЛС даже при субфебрильной температуре.
Таблица 6.
Критерии назначения антипиретиков при лихорадке у детей.
|
Группы детей |
Благоприятный тип лихорадки «розовая лихорадка» |
Неблагоприятный тип лихорадки «бледная лихорадка» |
|
Здоровые дети в возрасте старше 2 месяцев |
> 39,0-39,50 С |
>380 С |
|
Дети из группы риска |
>38-38,50 С |
>37,50 С |
В тех случаях, когда клинические и анамнестические данные свидетельствуют о необходимости проведения жаропонижающей терапии необходимо руководствоваться рекомендациями специалистов ВОЗ, назначая эффективные и безопасные лекарственные средства. Согласно рекомендациям ВОЗ, ацетилсалициловая кислота не должна использоваться в качестве жаропонижающего ЛС у детей в возрасте до 12 лет (таблица 7).
Таблица 7.
Жаропонижающие ЛС, разрешенные для использования у детей.
|
Препарат (формы выпуска) |
Безрецептурный отпуск |
С какого возраста можно назначать |
|
Парацетамол (сироп, суспензия, свечи) |
Да |
С 1 месяца |
|
Ибупрофен (сироп, суспензия) |
Да |
С 6 месяцев |
|
Метамизол натрий (р-р для в/м введения) |
Нет |
С 6 месяцев |
Препаратами выбора при лихорадке у детей являются парацетамол или ибупрофен. При этом считается, что ибупрофен может применяться в качестве стартовой терапии в тех случаях, когда назначение парацетамола противопоказано или малоэффективно. Рекомендованные разовые дозы: парацетамола – 10-15 мг/кг, ибупрофена – 5-10 мг/кг. При необходимости можно повторить вышеназванные препараты не ранее, чем через 4-5 часов.
При применении детских форм препаратов (суспензии, сиропы) необходимо использовать только мерные ложки, прилагаемые к упаковкам. Это связано с тем, что при использовании домашних чайных ложек, объем которых на 1-2 мл меньше, существенно снижается реальная доза препарата, получаемая ребенком. Повторное использование жаропонижающих ЛС возможно не ранее 4-5 часов спустя первого приема.
Следует особо отметить, что недопустимо курсовое применение антипиретиков без серьезного поиска причин лихорадки. При этом возрастает опасность диагностических ошибок («пропуск» симптомов серьезных инфекционно-воспалительных заболеваний таких, как пневмония, менингит, пиелонефрит, аппендицит и др.). В тех случаях, когда ребенок получает антибактериальную терапию, регулярный прием жаропонижающих ЛС также недопустим, т.к. может способствовать неоправданному затягиванию решения вопроса о необходимости замены антибиотика. Это объясняется тем, что одним из наиболее ранних и объективных критериев терапевтической эффективности антимикробных ЛС является снижение температуры тела.
Тактика ведения детей с «бледной» лихорадкой (рис.5).
При выявлении «бледной лихорадки» целесообразно комбинировать прием жаропонижающих ЛС с сосудорасширяющими ЛС [папаверин, бендазол (дибазол), папаверин/бендазол (папазол)] и физическими методами охлаждения. При этом разовые дозы препаратов выбора стандартные (парацетамола – 10-15 мг/кг массы, ибупрофена – 5-10 мг/кг). Из числа сосудорасширяющих ЛС чаще используется папаверин в разовой дозе 5-20 мг в зависимости от возраста.
Гипертермический синдром (рис.6).
При стойкой лихорадке, сопровождающейся нарушением состояния и признаками токсикоза, а также при гипертермическом синдроме целесообразна комбинация антипиретиков, сосудорасширяющих и антигистаминных ЛС. В этих случаях, а также тогда, когда невозможно пероральное или ректальное введение жаропонижающих ЛС первого ряда (парацетамол, ибупрофен) в качестве антипиретика показано парентеральное назначение метамизола натрия.
При гипертермическом синдроме для оказания неотложной помощи показано парентеральное введение антипиретиков, сосудорасширяющих и антигистаминных лекарственных средств. При внутримышечном введении допустима комбинация этих препаратов в одном шприце. Указанные лекарственные средства используются в следующих разовых дозах:
Метамизол натрия 50% раствор в/м 0,01 мл/кг (детям до 1 года); 0,1 мл/год жизни (детям старше 1 года) однократно
Прометазин 2,5% раствор в/м 0,01 мл/кг (детям до 1 года); 0,1-0,15 мл/год жизни (детям старше 1 года) однократно
Папаверин 2% раствор в/м 0,1-0,2 мл (детям до 1 года); 0,2 мл/год жизни (детям старше 1 года) однократно
Дети с гипертермическим синдромом, а также с некупирующейся «бледной лихорадкой» после оказания неотложной помощи должны быть госпитализированы.
Прогноз зависит от причины лихорадки. В случае инфекционного ее генеза необходимо помнить о том, что лихорадка носит защитный характер и жаропонижающая терапия не должна назначаться всем детям с повышением температуры тела автоматически. В тоже время, лихорадка у детей с поражением ЦНС может спровоцировать развитие судорожного синдрома, способствовать развитию осложнений у детей с заболеваниями сердечно-сосудистой системы. Прогноз при неинфекционных лихорадках определяется тяжестью основного заболевания.







