Семинары
Уважаемые коллеги!
На свидетельстве участника семинара, который будет сгенерирован в случае успешного выполнения Вами тестового задания, будет указана календарная дата Вашего он-лайн участия в семинаре.
Семинар "НЕОТЛОЖНЫЕ СОСТОЯНИЯ В ДЕТСКОЙ КАРДИОЛОГИИ"
Автор: Пшеничная Е.В.
Проводит: Республиканский Медицинский Университет
Рекомендован по специальностям: Анестезиология-реаниматология, Кардиология, Медицина неотложных состояний, Педиатрия/Неонатология
Просмотров: 6 851
Дата проведения: с 19.02.2015 по 19.02.2016
Актуальность темы. Сердечно-сосудистые заболевания в настоящее время являются доминирующей причиной заболеваемости и смертности в экономически развитых странах. В настоящее время главными целями в лечении пациентов с острыми неотложными состояниями в кардиологии являются не только реанимация и стабилизация жизненно важных параметров, но и увеличение продолжительности и повышение качества жизни больных.
Проблема неотложных состояний, обусловленных заболеваниями сердечно-сосудистой системы, у детей занимает одно из центральных мест в клинической педиатрии. Развитие жизнеугрожающих состояний обусловлено анатомо-физиологическими особенностями ребенка, несовершенством нейрогуморальной регуляции функций организма, отягощенным преморбидным фоном, что способствует формированию «напряженного гомеостаза» и приводит к быстрому срыву адаптационно-компенсаторных возможностей. Каждый врач-педиатр, врач общей практики и врач скорой помощи должен владеть основательными знаниями и умениями, касающимися оказания неотложной помощи ребенку при критических состояниях, обусловленных острыми нарушениями кровообращения. Успех в оказании экстренной помощи во многом зависит от правильной диагностики и выбора необходимых лечебных мероприятий с учетом новейших достижений в педиатрии. При этом от врача требуется решительность, оперативность и умение организовать неотложную помощь.
Общая цель: усовершенствовать знания и умения по вопросам диагностики и оказания неотложной помощи при сердечной недостаточности, отеке легких, нарушениях ритма сердца, обмороке, коллапсе, вегетативных кризах, гипоксическом кризе.
Конкретная цель. На основании жалоб, анамнеза заболевания, данных объективного обследования определить основные признаки сердечной недостаточности, обморока, коллапса, гипертонического, гипоксического и вегетативных кризов, жизнеугрожающих нарушений ритма сердца, и др., провести дифференциальную диагностику, оказать необходимую помощь.
Содержание обучения
Теоретические вопросы
- Этиология и патофизиология острой сердечно-сосудистой недостаточности.
- Клинические признаки обморока, коллапса, гипертонического, гипоксического и вегетативных кризов, отека легких, жизнеугрожающих нарушений ритма сердца.
- Тактика оказания неотложной помощи при отеке легких.
- Тактика оказания неотложной помощи при гипоксическом кризе.
- Тактика оказания неотложной помощи при фибрилляции желудочков.
- Тактика оказания неотложной помощи при фибрилляции предсердий.
- Тактика оказания неотложной помощи при синдроме Морганьи-Адамса-Стокса.
- Тактика оказания неотложной помощи при пароксизмальной тахикардии.
- Тактика оказания неотложной помощи при обмороке.
- Тактика оказания неотложной помощи при коллапсе.
- Тактика оказания неотложной помощи при вегетативных кризах.
- Тактика оказания неотложной помощи при гипертоническом кризе.
Ориентировочная основа деятельности
Во время подготовки к занятию необходимо ознакомиться с основными теоретическими вопросами с помощью источников литературы.
СИНДРОМ ПЕРСИСТИРУЮЩЕГО ФЕТАЛЬНОГО КРОВООБРАЩЕНИЯ (ПФК)
Причинами гипоксемии являются альвеолярная гиповентиляция, изменение вентиляционно-перфузионных отношений, нарушение альвеолокапиллярной диффузии, право-левый сброс, анемия и, как следствие, недостаточная перфузия тканей. Могут иметь место одновременно несколько факторов. В первые дни жизни существует тесная взаимосвязь между вентиляцией и перфузией легких.
Гипоксия и связанный с ней ацидоз вызывают резкое увеличение сопротивления току крови в легочных сосудах, причем ацидоз оказывает потенцирующее действие. Высокое давление в малом круге кровообращения, обусловленное гипоксией и ацидозом, может приводить к персистенции или возобновлению фетального кровообращения. С другой стороны, право-левый сброс через открытый артериальный проток и овальное отверстие усиливает гипоксию, тем более, что функционирование последнего снижает давление в большом круге кровообращения. Формируется порочный круг. В его образовании играет роль и повышенная вязкость крови, которая в свою очередь тоже увеличивает легочное сопротивление. Повышение гематокрита до критического значения 0,6=60об.% обусловливает экспоненциальное повышение вязкости крови. Все эти нарушения, а также иногда и одновременное перинатальное повреждение сердечной мышцы могут привести к нарушению функции миокарда.
От описанной вторичной формы ПФК-синдрома следует отличать первичную форму. Она связана с недостаточным раскрытием легочных артерий после рождения, сниженным кровотоком в легких, а также право-левым сбросом через открытый артериальный проток и овальное отверстие.
Причина этой патологии неизвестна, возможно, имеет место нарушение синтеза простагландинов.
Клиника. Первичная форма ПФК-синдрома обычно встречается у доношенных новорожденных, летальность относительно высока. Проявляется цианозом и тахипноэ. Из-за право-левого сброса через открытый артериальный проток значение рО2 на нижних конечностях может быть меньше, чем на верхних.
Диагностика. При аускультации выслушивается нехарактерный сердечный шум, который может отсутствовать вообще. На ЭКГ – признаки физиологической гипертрофии правых отделов сердца. На рентгенограмме видна нормальная конфигурация сердца с отчетливо сниженным кровотоком в легких. Эхокардиографияпозволяет исключить аномалии развития сердца и выявить право-левый сброс через открытый артериальный проток и овальное отверстие.
Лечение. Tolazoline должен вводиться только по центральному катетеру в легочный ствол в дозе 0,5-2,0 мг/кг/ч, для того, чтобы поддерживать как можно более низкую концентрацию препарата на периферии большого круга кровообращения. Tolazoline как альфа-адреноблокатор приводит к расширению не только легочных сосудов, но и сосудов большого круга кровообращения, поэтому нужно постоянно контролировать артериальное давление и одновременно вводить допамин. Если через несколько часов не удастся достичь повышения рО2 в артериальной крови, введение препарата следует прекратить. Расширить легочные сосуды иногда удается с помощью простациклинов.
Открытый артериальный проток
Функциональное закрытие протока происходит в течение 10-15 ч после рождения, анатомическое закрытие обычно заканчивается на 3-м мес. жизни. У недоношенных детей артериальный проток закрывается позже, как правило, с 8-й по 10-12-ю нед.
Клиника. Для открытого артериального протока с лево-правым сбросом характерен быстрый и высокий пульс. Отчетливо пульсирует родничок. У новорожденных типичный непрерывный протоковый шум отмечается редко, чаще встречается транссистолический шум, усиливающийся в период систолы и заканчивающийся со 2-м тоном. Нередко можно выслушать слабый систолический шум, возникающий с небольшим интервалом от 1-го тона. Он определяется под ключицей или по парастернальной линии слева и вверху, что может вызвать затруднение в его интерпретации. Возникновение этого шума может быть обусловлено сужением обеих легочных артерий, выходящих из дилатированного легочного ствола. Чем чаще у недоношенных и родившихся в срок проводится прицельная аускультация, тем раньше обнаруживается открытый артериальный проток. Характерный, усиливающийся в систолу и ослабевающий в диастолу непрерывный «машинный шум» открытого артериального протока имеет неровный характер, обусловленный тонами растяжения сосудов. При большом сбросе неизмененный митральный клапан относительно узок для увеличенного кровотока, и поэтому над верхушкой сердца появляется мезодиастолический шум.
Диагностика. На ЭКГ отсутствуют признаки гипертрофии; у недоношенных детей с синдромом острых дыхательных расстройств выявляются признаки увеличения правого или обоих желудочков; у грудных детей с большим лево-правым сбросом обнаруживают диастолическую перегрузку левого желудочка с глубоким зубцом Q и высоким, остроконечным Т в левых прекордиальных отведениях.
На рентгенограмме при небольшом сбросе и отсутствии расстройств дыхания у недоношенных конфигурация сердца может быть нормальной или тень сердца умеренно расширена. При большом объеме сброса левое предсердие и левый желудочек увеличены, восходящая аорта и легочный ствол расширены. Легочный рисунок усилен. Двухмерная эхокардиография позволяет получить структурное изображение открытого артериального протока. Допплер-методика дает возможность зарегистрировать кровоток через открытый проток и вместе с этим определить скорость кровотока, установить аортолегочный градиент давления и, соответственно, давление в легочных артериях. Оценить величину сброса можно по степени увеличения левого предсердия и левого желудочка.
Лечение. Недоношенные и родившиеся в срок дети с большим лево-правым сбросом должны получать ограниченное количество жидкости. Показан фуросемид в дозе 1-2 мг/кг 3-4 раза в день.
Эффективность сердечных гликозидов подвергается сомнению, так как сократительная способность левого желудочка в большинстве случаев не снижена. Однако, учитывая клинический опыт, их все-таки рекомендуют назначать.
При большом сбросе можно попытаться достичь закрытия протока с помощью индометацина. Его применяют в дозе 0,2 мг/кг массы тела внутривенно до 3 раз в сутки с промежутком от 8 до 12 ч, причем в течение первых двух дней жизни вторая и третья дозы должны быть снижены до 0,1 мг/кг массы тела. Нужно строго учитывать, что лечение индометацином противопоказано при печеночной и/или почечной недостаточности, нарушениях свертывания крови (тромбоцитопения), внутричерепных кровоизлияниях. Чем больше степень недоношенности, ниже масса тела новорожденного или чем старше ребенок, тем менее эффективен индометацин.
При наличии противопоказаний к индометацину показано хирургическое закрытие протока.
Тетрада Фалло. Одышечно-цианотический приступ.
Тетрада Фалло включает дефект межжелудочковой перегородки с расположенной «верхом» над ним аортой и обструкцию правожелудочкового выносящего тракта. Следствием аномалии развития является гипертрофия правых отделов сердца.
Гемодинамика определяется степенью обструкции правожелудочкового выносящего тракта, а также величиной право-левого сброса через дефект межжелудочковой перегородки. Кровоток в легочных сосудах снижен. Вследствие дефекта межжелудочковой перегородки между обоими желудочками устанавливается равное давление. Изменение сопротивления и вместе с ним давления в большом круге кровообращения может повлиять на давление в правом желудочке. Снижение давления в большом круге кровообращения способствует право-левому сбросу. Увеличение право-левого сброса происходит также вследствие инфундибулярного спазма, который, вероятно, осуществляется в рамках симпатикотонической реакции из-за выброса катехоламинов. Кровоток в легочных сосудах снижается в зависимости от степени обструкции правожелудочкового выносящего тракта.
Гипоксия сопровождается усиленным эритропоэзом, в связи с чем, увеличивается число эритроцитов и гематокрит. Повышается вязкость крови, гематокрит достигает критического значения 0,7=70об.%. Значительно снижается кровоток в сосудах малого калибра. Усиленный эритропоэз может привести к истощению депо железа. Насыщение эритроцитов гемоглобином и их способность транспортировать кислород снижается. Следствием недостаточного поступления кислорода в большой круг кровообращения является метаболический ацидоз.
Клиника. Появление признаков заболевания зависит от размера обструкции правожелудочкового выносящего тракта. При высокой степени обструкции симптомы его возникают уже в течение первых 24-48 ч, в чем может играть роль закрытие артериального протока. Если он остается открытым и формируется аортопульмональный шунт, это может привести даже к увеличенному легочному кровотоку. В большинстве случаев цианоз развивается только в грудном возрасте. Впервые его можно заметить у ребенка во время крика, а у старших детей только при физической нагрузке.
Грудным детям угрожают гипоксические (одышечно-цианотические) приступы. Дети становятся беспокойными, усиливается цианоз или появляется бледно-цианотичная окраска кожи. Возможны судороги. Грубый систолический шум изгнания вследствие обструкции выносящего тракта, выслушивающийся по парастернальной линии слева и вверху, перед приступом становится едва слышным или исчезает вообще. Приступы нередко возникают после приема пищи или после крика и могут длиться от нескольких минут до 1 часа. Тяжелые приступы протекают с ацидозом, требующим лечения. Во время приступа ребенок принимает вынужденное положение, лежит с притянутыми к животу ногами. Старшие дети во время бега или игр часто присаживаются на корточки. Вследствие перегиба бедренной артерии возрастает давление в аорте и уменьшается право-левый сброс. Тот же эффект может быть достигнут при сдавливании бедренной артерии. Короткий приступ не вызывает обморока, затяжной – сопровождается коматозным состоянием, нарушением мозгового кровообращения. Возникает резкая слабость, цианоз слизистых оболочек и кожных покровов, тахикардия, частое и глубокое дыхание. Исчезает шум стеноза легочной артерии, падает АД. Причина этих гипоксических приступов заключается, очевидно, в симпатикотоническом спазме инфундибулярного отдела правого желудочка с усилением право-левого сброса и гипоксии.
Диагностика. При аускультации выслушивается систолический шум изгнания по левой парастернальной линии от середины и выше, сила и длительность которого обратно пропорциональны степени тяжести стеноза. При крайней форме тетрады Фалло, сопровождающейся атрезией легочной артерии и дефектом межжелудочковой перегородки, систолический шум не выслушивается, зато слышен непрерывный шум открытого артериального протока или бронхопульмонального анастомоза. При бронхопульмональном анастомозе шум высокочастотный и прослушивается над всей поверхностью грудной клетки. Второй тон не расщеплен и соответствует тону смыкания клапанов аорты, в то время как тон смыкания клапанов легочной артерии не слышен.
На ЭКГ обнаруживаются признаки гипертрофии миокарда правого желудочка.
На рентгенограмме конфигурация сердца, особенно у детей грудного возраста, может быть нормальной. Однако сердце может иметь форму «деревянного башмачка» с вогнутым сегментом легочной артерии и приподнятой верхушкой сердца. Следует обращать внимание на правостороннюю дугу аорты. Легочный рисунок обеднен, центральные легочные артерии гипоплазированы.
Двухмерная эхокардиография позволяет распознать дефект межжелудочковой перегородки и расположенную «верхом» над ним дилатированную аорту.
Лечение.
Неотложная помощь на догоспитальном этапе
- Обеспечить свободное дыхание – снять сдавливающую одежду, проветрить помещение.
- Провести ингаляцию кислорода.
- Успокоить ребенка, назначить седативные препараты – диазепам, прометазин и др.
- При необходимости ввести п/к тримеперидин 1% раствор 0,1 мл/год жизни.
При частых и длительных приступах показана госпитализация.
Неотложная помощь на госпитальном этапе
- Назначить ингаляции кислорода.
- Если на догоспитальном этапе не были введены, ввести никетамид или тримеперидин.
- Для коррекции полицитемии назначить декстран по 5-10 мл/кг в/в капельно.
- Спазм легочной артерии купируют 0,1% раствором пропранолола 0,1-0,2 мг/кг в/в в 10 мл 20% раствора глюкозы медленно со скоростью 1 мл/мин или 0,005 мг/мин.
- При судорогах ввести 20% раствор натрия оксибутирата в дозе 50-100 мг/кг массы в/в струйно медленно.
- Если приступ продолжается и возникает гипоксическая кома, перевести на ИВЛ.
Экстренное хирургическое вмешательство необходимо при возникновении гипоксических приступов с повышением гематокрита до 0,65 = 65 об.% или при развитии гипоксии тяжелой степени. Анастомоз Блелока-Тауссиг накладывается при гипоплазии легочных артерий или левого желудочка. Во всех остальных случаях показана радикальная коррекция порока.
Критический стеноз аорты
Левый желудочек работает с повышенной нагрузкой из-за препятствия к выбросу крови в аорту. Застой в легочных венах приводит к развитию легочной гипертензии с перегрузкой правых отделов сердца. Открытый артериальный проток благодаря легочно-аортальному сбросу улучшает перфузию в области большого круга кровообращения.
Клиника. У грудных детей в возрасте 6-10 мес. появляются симптомы легочно-сердечной недостаточности, диспноэ и тахипноэ, тахикардия, а также признаки недостаточного периферического кровоснабжения в виде похолодания конечностей. Печень в большей или меньшей степени увеличена. Пульс на конечностях едва прощупывается.
Диагностика. При аускультации в большинстве случаев прослушивается не очень грубый систолический шум изгнания в третьем межреберье по левой парастернальной линии, который проводится на верхушку. Резко измененные створки аортального клапана не способны колебаться, в связи с этим отсутствует физиологическое расщепление второго тона.
На ЭКГ изменения могут отсутствовать либо отмечаются признаки гипертрофии миокарда левого или обоих желудочков. Левое предсердие увеличено. В левых грудных отведениях – уплощение зубца Т или инверсия его в виде ишемического Т. Фиброз миокарда может вызывать левосторонний гемиблок.
На рентгенограмме размеры сердца увеличены. Из-за дилатации левого предсердия угол бифуркации трахеи расширен. Легочный рисунок усилен в связи с переполнением венозного русла (пассивный застой в легких) вплоть до затемнения легочных полей вследствие периваскулярного отека.
На эхокардиограмме отчетливо видны утолщенные створки аортального клапана, дилатация полостей левого предсердия и левого желудочка, а также гипертрофия миокарда левого желудочка и межжелудочковой перегородки. Фракция изгнания, как признак пониженной сократимости левого желудочка, уменьшена.
Лечение. С целью профилактики мерцания желудочков назначаются препараты наперстянки в умеренных дозах.
Для улучшения сократительной способности миокарда может быть с осторожностью введен катехоламин допамин.
Фуросемид назначается в дозе 1-2 мг/кг/сут.
При угрозе развития отека легких необходим перевод ребенка на аппаратное дыхание.
Методом выбора является немедленная комиссуротомия.
Фибрилляция желудочков
Фибрилляция желудочков – хаотическое асинхронное возбуждение отдельных мышечных волокон или небольших групп волокон. Обычно возникает после желудочковой тахикардии и является «терминальной» аритмией. Возникает, как правило, у детей с органическими и структурными заболеваниями миокарда (врожденный порок сердца, кардиомиопатия, миокардит, врожденная аномалия развития коронарных артерий, первичное электрическое заболевание сердца). Причиной фибрилляции желудочков может стать фибрилляция предсердий, а также травма грудной клетки во время занятий спортом («commotio cordis»). Понижению порога развития фибрилляции желудочков способствуют электролитные нарушения, гипоксия, ишемия, проаритмогенное влияние антиаритмических препаратов.
Клиника. Клиническая смерть. В результате остановки гемодинамики больной теряет сознание и перестает дышать. На ЭКГ регистрируются нерегулярные комплексы QRS различной формы и амплитуды (рис. 1).
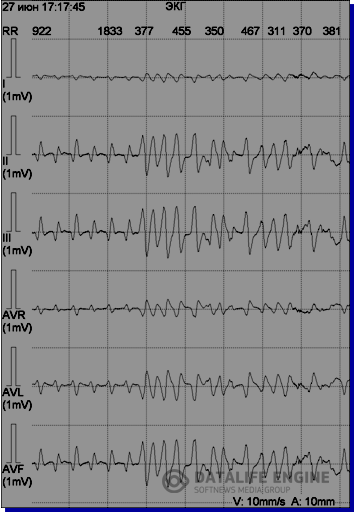
Рис. 1. Мелковолновая и крупноволновая фибрилляция желудочков
Лечение. Успешность реанимации зависит от времени начала реанимационных мероприятий. Эффективность убывает на 7-10% каждую минуту. Важное значение имеет ранняя дефибрилляция.
- Экстренная дефибрилляция (до интубации трахеи и обеспечения венозного доступа) разрядом электрического тока 2 Дж/кг, при отсутствии реакции – 4 Дж/кг, при необходимости – 6 Дж/кг. При отсутствии самостоятельного дыхания или его неэффективности параллельно проводится ИВЛ со 100% кислородом.
- При сохранении фибрилляции желудочков в/в или эндотрахеально адреналин 0,1-0,2 мг/кг, если в течение 30-60 секунд после введения ситуация не изменяется, – повторная дефибрилляция 4 Дж/кг, через 2-3 минуты – адреналин (повторную дефибрилляцию можно проводить через 30-60 с после каждого введения препарата).
- В случае успешной дефибрилляции проводить коррекцию метаболических нарушений (ацидоз, гипоксия, гиперкалиемия, гипокалиемия и др.).
- Длительная инфузия антиаритмических препаратов, чаще всего амиодарона 5 мг/кг в/в.
Всем детям после успешной дефибрилляции показана имплантация кардиовертера-дефибриллятора.
Фибрилляция предсердий
Фибрилляция предсердий (мерцательная аритмия) – хаотическая электрическая активность предсердий с частотой 300-700 в минуту, которая на ЭКГ регистрируется в виде различных по амплитуде и конфигурации волн f без изолинии между ними (рис. 2). Фибрилляция предсердий приводит к уменьшению сердечного выброса из-за выпадения предсердной систолы и собственно аритмии. Грозное осложнение мерцательной аритмии – тромбоэмболия.
В детском возрасте фибрилляция предсердий встречается при врожденных и приобретенных пороках сердца, состоянии после операции Мастарда, дефекте межпредсердной перегородки, тетраде Фалло, первичных и вторичных кардиомиопатиях, тиреотоксикозе, а также ассоциируется с атриовентрикулярными реципрокными тахикардиями.
В зависимости от частоты желудочкового ритма, который всегда нерегулярный, выделяют тахисистолическую, нормосистолическую и брадисистолическую формы фибрилляции предсердий. Аритмия может иметь пароксизмальное и хроническое течение.
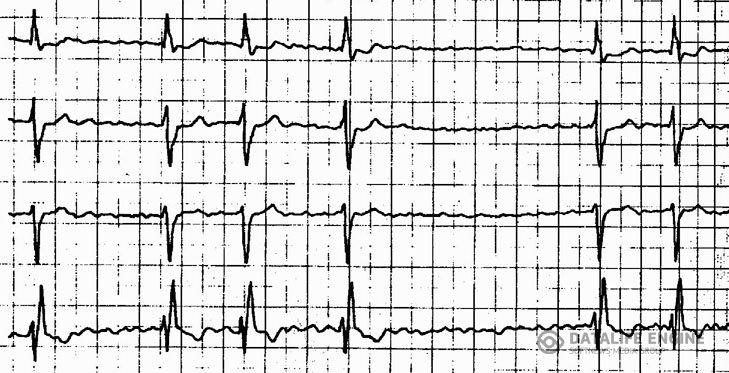
Рис. 2. Фибрилляция предсердий. Стрелками указаны волны f.
Клиника. Пароксизм фибрилляции предсердий обычно сопровождается чувством страха, приводит к резкому ухудшению самочувствия ребенка, появлению признаков сердечной недостаточности. Аускультативно – аритмичная сердечная деятельность, тоны различны по звучности. Характерным является «дефицит» пульса.
Лечение. Лечебная тактика определяется длительностью приступа. Чем дольше приступ, тем больше риск тромбоэмболических осложнений при восстановлении синусового ритма.
- Если длительность приступа менее 48 часов:
- при нестабильной гемодинамике – электрическая кардиоверсия 0,5-2 Дж/кг;
- при стабильной гемодинамике – в/в введение прокаинамида 10-15 мг/кг, пропафенона 1-2 мг/кг или амиодарона 5 мг/кг.
- Если длительность приступа более 48 часов, проведение электрической или фармакологической кардиоверсии связано с риском развития нормализационной тромбоэмболии. Перед восстановлением синусового ритма необходимо проведение ультразвукового исследования сердца, по возможности –чреспищеводной ЭХОКГ для исключения внутрипредсердных тромбов.
- Если по данным ЭхоКГ нельзя исключить наличие тромбов, показаны непрямые антикоагулянты. Варфарин: внутрь в один прием, в одно и то же время суток; начальная доза 2,5-5 мг/сут. Дальнейший режим дозирования устанавливается индивидуально по результатам определения протромбинового времени (должно быть увеличено в 2-4 раза от исходного) или международного нормализационного отношения (МНО) – должно быть в пределах 2,2-4,4. Курс – 3 недели.
- На время приема антикоагулянтов назначают антиаритмические препараты, замедляющие проведение в атриовентрикулярном узле: дигоксин, верапамил (противопоказан детям до 1 года), β-адреноблокаторы; а также калия и магния аспарагинат, снижающие порог дефибрилляции. Дигоксин отменяют за 3 суток перед проведением плановой кардиоверсии.
- При получении эффекта от антикоагулянтной терапии проводят восстановление синусового ритма. Применяют плановую электрическую кардиоверсию либо антиаритмические препараты (обычно амиодарон).
- После восстановления синусового ритма курс антикоагулянтов продолжают не менее 3-4 недель.
Трепетание предсердий
Причины: ревмокардит, кардиомиопатии, врожденные пороки сердца с перегрузкой предсердий, хроническое легочное сердце, синдром слабости синусового узла. Трепетание предсердий является одним из наиболее частых видов аритмий у больных с приобретенными пороками митрального клапана.
Трепетание предсердий – форма мерцательной аритмии, при которой наблюдается ускоренные ритмичные возбуждения и сокращения предсердий с частотой 250-400 имп. в минуту. Частота сокращения желудочков в результате функциональной атриовентрикулярной блокады меньше частоты сокращения предсердий и регистрируется в соотношении 1: 2, 1: 3, 1: 4.
Клиника. Дети жалуются на сердцебиение при физической или психоэмоциональной нагрузке, боли в сердце, головную боль, головокружение.
Диагностика.
ЭКГ: регистрируются волны с частотой 250-300 имп. в минуту. Волны лучше выражены в отведениях II, III, aVF, V1-2. Изоэлектрическая линия отсутствует. Желудочковые комплексы нормальные, широкие или деформированные при наличии внутрижелудочковой блокады, регистрируются с частотой 120-150 в минуту, в соотношении к волнам Р как 1: 2, 1: 3 и реже.
Трансэзофагеальная эхокардиография является методом выбора для выявления внутрисердечных тромбов.
Лечение. Купирование трепетание предсердий проводится сразу же после установления диагноза с помощью ЭКГ. После оказания неотложной помощи больной должен быть госпитализирован в кардиоревматологическое отделение для проведения лечения основного заболевания, явившегося причиной развития трепетания предсердий. По показаниям – госпитализация в отделение реанимации и интенсивной терапии.
- Верапамил 0,25% в/в медленно на 10,0-20,0 мл 5% раствора глюкозы в дозе 0,15 мг/кг.
- Пропранолол 0,1% в/в медленно в дозе 0,1-0,2 мг/кг.
- В условиях отделения реанимации и интенсивной терапии при отсутствии эффекта от введения верапамила и пропранолола, при наличии синдрома малого сердечного выброса и прогрессировании сердечной недостаточности назначаются сердечные гликозиды. Дигоксин 0,025% в/м или в/в. Насыщение 0,03-0,05 мг/кг. Темп насыщения – 3 дня. Поддерживающая доза – 1/5-1/6 дозы насыщения. Одновременно назначают препараты калия.
- Антиаритмические средства (дигоксин, амиодарон) в поддерживающих дозировках назначаются в течение 3-4 недель с последующей отменой при наличии устойчивого эффекта.
- При рецидивирующих формах трепетания предсердий методом выбора для восстановления ритма сердца является чреспищеводная электростимуляция в сочетании с малыми дозами амиодарона.
- Лечение основного заболевания.
- Режим щадящий с ограничением физических нагрузок, достаточной продолжительностью сна, прогулками на свежем воздухе. Во время приступа – режим постельный. Занятия спортом противопоказаны.
- Диета обогащенная продуктами, содержащими витамины, калий и магний (изюм, курага, печеный картофель, сушеные фрукты). Противопоказаны крепкий чай, кофе, шоколад.
Синдром Морганьи-Адамса-Стокса
Уменьшение частоты сердечных сокращений до 20-30 за 1 мин приводит к ишемизации головного мозга и развитию синдрома Морганьи-Адамса-Стокса.
Клиника. Во время приступа у больных возникает головокружение, обморок, судороги, что свидетельствует о значительной гипоксии мозга.
Лечение.
- Начать непрямой массаж сердца с резкого сотрясения на границе средней и нижней трети грудины.
- В случае остановки дыхания проводить искусственное дыхание методом «изо рта в рот».
- Внутрисердечно ввести 0,1% раствор адреналина гидрохлорида и 0,1% раствор атропина сульфата (по 0,05 мл на 1 год жизни) в сочетании с 10% раствором кальция хлорида (по 0,3-0,5 мл на 1 год жизни).
- В исключительных случаях осуществляют электростимуляцию сердца.
- При коротких приступах асистолии необходимо положить под язык 0,5-1 таб. изопреналина, в/в ввести 0,2% раствор норадреналина 0,5-1 мл или 0,05% раствор орципреналина (по 0,1 мл на 1 год жизни, но не более 1 мл), которые развести в 200 мл 5% раствора глюкозы. Скорость введения – 10-12 капель за 1 мин под контролем ЭКГ.
Больным, которые перенесли приступ Морганьи-Адамса-Стокса, необходима консультация кардиохирурга для решения вопроса относительно имплантации искусственного водителя ритма.
Пароксизмальная тахикардия
Пароксизмальная тахикардия – гетерогенная группа тахиаритмий, характеризующихся внезапностью появления, высокой частотой сердечных сокращений с нормальной их последовательностью, непродолжительным течением (от нескольких секунд до нескольких часов, редко дней) и внезапной нормализацией сердечного ритма.
Различают суправентрикулярную и желудочковую пароксизмальную тахикардию.
Клиника. Внезапное начало с сердечного «толчка» и чувства сердцебиения, неприятные ощущения, иногда боли за грудиной и в эпигастрии, тошнота, резкая слабость, головокружение. В зависимости от характерологических особенностей и эмоциональности больного некоторые переносят приступ относительно спокойно, другие жалуются на страх смерти, «ненормальную пульсацию в висках», готовность сердца «выскочить из груди», неполноту вдоха и нехватку воздуха. Аускультативно определяется значительное ускорение сердечных сокращений, АД снижено, пульс малого наполнения.
Лечение.
- Неотложная терапия пароксизмальной тахикардии направлена на прерывание пароксизма тахикардии и нормализацию гемодинамики. Начинается с проведения вагальных проб последовательно в следующем порядке:
- переворот на 30-40 сек вниз головой у детей раннего возраста;
- стойка на руках;
- проба Вальсальвы (натуживание с задержкой дыхания, напряжение мышц брюшного пресса, надавливание на область эпигастрия в течение 30-40 сек);
- массаж каротидного синуса (проводят в положении лежа на спине, прижимая правую сонную артерию);
- нажатие на корень языка;
- рефлекс «ныряющей собаки» (погружение лица в холодную воду на 10-30 сек).
Вагальные пробы наиболее эффективны в первые 25-30 минут приступа.
- Назначить седативные средства (диазепам ½-1 таблетку, настойку валерианы по 1-2 капли на год жизни).
- Назначить препараты калия, магния ½-1 таблетку в зависимости от возраста.
- Госпитализировать больного.
- На госпитальном этапе алгоритм неотложной терапии зависит от ЭКГ-характеристики аритмии и состояния гемодинамики.
Возвратная желудочковая тахикардия
Причины: органическое поражение миокарда, кардиты, кардиомиопатии, пороки сердца, постмиокардитический кардиосклероз, интоксикация препаратами наперстянки, гипо- и гиперкалиемия, синдром удлиненного интервала QT. Очень редко возникает при вегето-сосудистой дисфункции, тиреотоксикозе, психофизической перегрузке.
Клиника. Увеличение частоты сердечного ритма до 120-250 ударов в минуту, внезапное начало и внезапное окончание приступа. При увеличении ЧСС более чем 120-140 ударов в минуту может развиться синдром малого сердечного выброса.
Диагностика. ЭКГ: регистрируется ряд последовательных желудочковых преждевременных комплексов (более 5). Комплексы QRS широкие (более 0,1 сек), деформированные, зубцы Т дискордантные главном зубцу комплекса QRS. Зубец Р распознается редко благодаря его наслоению на другие элементы ЭКГ (рис. 3). Показано холтеровское мониторирование. По показаниям: чреспищеводное электрофизиологическое исследование проводящей системы сердца (ЧПЭКС).
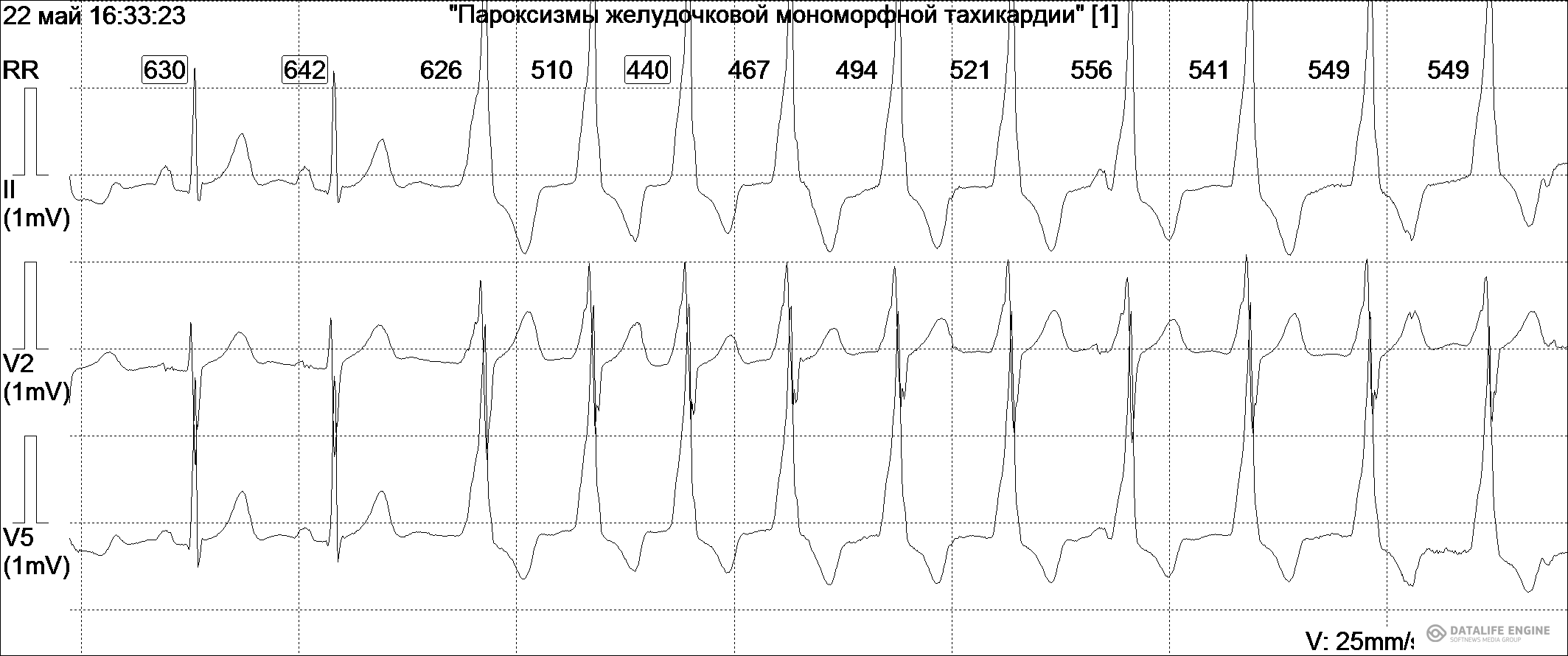
Рис. 3. Пароксизм желудочковой мономорфной тахикардии.
Лечение.
- лидокаин 1% в/в медленно в дозе 1-1,5 мг/кг. При отсутствии эффекта можно повторить введение лидокаина через 5-10 минут в половинной дозе.
- При отсутствии эффекта – аймалин 2,5% раствор в/в медленно на 10,0-20,0 мл 0,9% раствора NaCl в дозе 1 мг/кг.
- При отсутствии эффекта – амиодарон, 5% раствор в/в медленно на 10,0-20,0 мл 5% раствора глюкозы в дозе 5 мг/кг.
- При отсутствии эффекта – консультация кардиохирурга о необходимости проведения чреспищеводной электрокардиостимуляции или электроимпульсной терапии.
- Сердечные гликозиды противопоказаны.
Наджелудочковая пароксизмальная тахикардия
Причины: неврозы на фоне резидуально-органического поражения ЦНС, гипертензионно-гидроцефальный синдром, вегето-сосудистая дисфункция с симпатико-адреналовой кризами, синдром WPW, органическое поражение сердца (миокардит, кардиомиопатии, пороки сердца).
Клиника. Увеличение ЧСС до 140-200 ударов в минуту, внезапное начало и внезапное прекращение приступа. Продолжительность приступа от нескольких секунд до нескольких часов и даже суток. При увеличении ЧСС более чем 220-250 в минуту развивается синдром малого сердечного выброса.
Диагностика.
ЭКГ: ряд последовательных предсердных экстрасистол (не менее 4-6 с частотой более 160 в минуту). Зубец Р разнообразной формы ( , -) или не определяется. Комплекс QRS не изменен (рис. 4). Может наслаиваться преходящая неполная AV-блокада I-II степени. Наиболее информативным для диагностики является ЧПЭКС и холтеровское мониторирование.
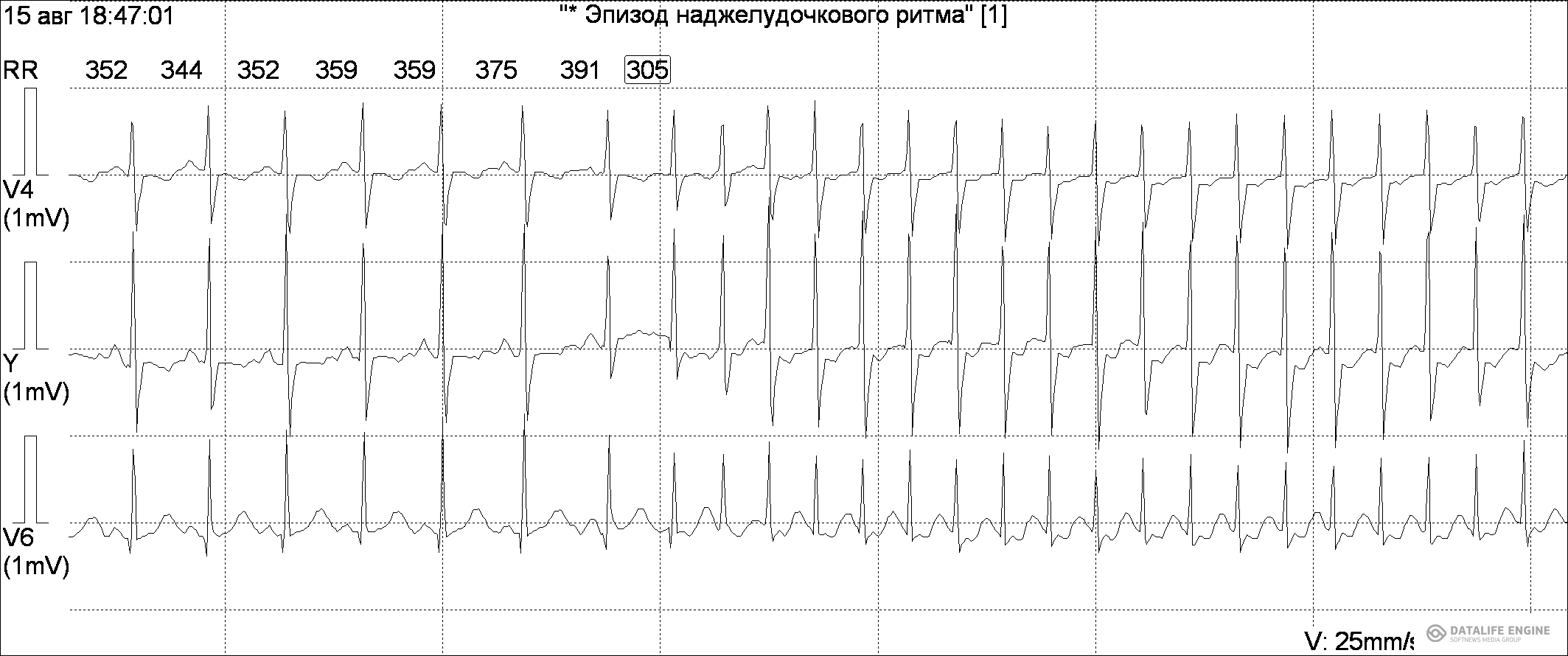
Рис. 4. Пароксизм наджелудочковой тахикардии у ребенка 3 мес.
Лечение.
- АТФ 1% раствор в/в струйно быстро в дозе 0,1 мг/кг (до 6 мг): 0,5-1,0 мл дошкольникам и 1,0 мл – детям школьного возраста.
- Верапамил 0,25% раствор в/в медленно (без растворения) под контролем АД и ЧСС в дозе до 1 года – 0,4-0,8 мл, 1-5 лет – 0,8-1,2 мл, 6 10 лет – 1,2-1,5 мл, 11-15 лет – 1,5-2,0 мл. Верапамил противопоказан при суправентрикулярной форме пароксизмальной тахикардии с аберрантными желудочковыми комплексами, у детей 1-го года жизни (развитие тяжелой гипотонии), при синдроме WPW. Препарат не назначают одновременно с хинидином и бета-адреноблокаторами.
- Амиодарон 5% раствор в / в медленно на 10,0-20,0 мл 5% раствора глюкозы в дозе 5 мг/кг в/в медленно
- Новокаинамид 10 мг/кг в/в медленно мезатон 0,1 мл/год жизни, не более 1,0 мл в/м
- При отсутствии эффекта – консультация кардиохирурга относительно необходимости проведения чреспищеводной электрокардиостимуляции или электроимпульсной терапии.
Обморок
Синдром, характеризующийся кратковременной и относительно внезапной потерей сознания, утратой мышечного тонуса и падением, спонтанным возвращением сознания. Обусловлен малокровием головного мозга при нарушении центрального механизма регуляции сосудистого тонуса (органические поражения ЦНС, вегетативная дисфункция), изменением мышечного тонуса (миопатия), резким ограничением поступления крови к сердцу (острая кровопотеря, судороги, констриктивний перикардит); нарушениями гемодинамики вследствие структурных поражений сердечно-сосудистой системы (клапанные пороки сердца, обструктивная кардиомиопатия, миксома предсердий, острый разрыв аорты, тампонада перикарда); нарушений ритма сердца: нарушения функции синусового узла, включая синдром брадикардии/тахикардии, нарушение атриовентрикулярного проведения, пароксизмальные тахикардии, наследственные синдромы (например, синдром удлиненного интервала QT, синдром Бругада), неисправная работа имплантированных приборов (искусственного водителя сердечного ритма), аритмии, индуцированные приемом лекарственных средств.
Клиника. Головокружение, звон в ушах, тошнота, кратковременная потеря сознания. Больной бледный, кожа покрывается потом, пульс замедляется.
Лечение.
- Обеспечить больному горизонтальное положение, приподнять нижние конечности под углом 30-45°.
- Обеспечить свободное дыхание – расстегнуть воротник, пояс, снять сдавливающую одежду, проветрить помещение.
- Обтереть лицо холодной водой. Дать вдохнуть жидкость, раздражающую верхние дыхательные пути (нашатырный спирт, эфир, уксус). Если обморок затягивается, показана госпитализация.
- При длительном обмороке в/м ввести 10% раствор кофеина бензоата натрия 0,1 мл/год или никетамида 0,1 мл/год жизни, 1% раствор фенилэфрина 0,1 мл/год жизни (не более 1 мл). В случае значительной гипотонии и брадикардии эффективен 0,1% раствор атропина 0,1 мл/год жизни (не более 1 мл) п/к или в/м.
- Если эффекта нет, показана госпитализация в палату интенсивной терапии или отделение реанимации.
- После восстановления сознания напоить горячим чаем, успокоить, растереть конечности, обложить больного грелками.
Коллапс
Коллапс – остро возникающая сосудистая недостаточность, сопровождающаяся падением сосудистого тонуса и уменьшением объема циркулирующей крови. Проявляется резким снижением артериального и венозного давления, клинической симптоматикой гипоксии головного мозга и угнетением жизненно важных функций.
Определяют симпатикотоническую, ваготоническую и паралитическую формы.
Клиника. Симпатикотоническая форма коллапса возникает на фоне пневмонии, нейротоксикоза, кровопотери или обезвоживания в результате спазма артериол и накопления крови в полостях сердца и магистральных сосудах. Систолическое АД повышено, пульсовое – снижено, тахикардия, централизация кровообращения.
Ваготоническая форма обусловлена резким падением АД в результате расширения артериовенозных анастомозов, нарушением микроциркуляции, уменьшением кровоснабжения тканей, гипоксией. Сопровождается брадикардией.
Паралитическую форму вызывает пассивное расширение капилляров. Сознание спутано, тахикардия, АД значительно снижено, пульс нитевидный, кожа холодная, покрыта липким потом.
Тяжесть состояния обусловлена степенью снижения АД.
Лечение.
- Придать больному удобное горизонтальное положение, приподнять нижние конечности под углом 30-45°.
- Обеспечить свободное дыхание – снять сдавливающую одежду, проветрить помещение.
- Дать вдохнуть жидкость, которая раздражает верхние дыхательные пути (нашатырный спирт, уксус).
- Конечности растереть или сделать массаж. Больного обложить грелками, укрыть одеялом.
- Ввести п/к 10% раствор кофеина бензоата натрия 0,1 мл/год жизни (не более 1,0 мл).
- Одновременно назначить глюкокортикостероиды в разовой дозе: при симпатикотонической форме предпочтительнее преднизолон 3-5 мг/кг в/в или в/м или дексаметазон 0,5-1 мг/кг в/в, при ваготонической и паралитической – лучше гидрокортизон 10-15 мг/кг.
- Восстановить объем циркулирующей крови путем в/в введения декстрана (10-20 мл/кг) или плазмы (5-10 мл/кг), глюкозо-солевых растворов. Темп инфузии определять в зависимости от состояния ребенка – 5-20 мл/кг/ч.
- При отсутствии эффекта в/в капельно ввести 0,2% раствор норадреналина (детям до года – 0,1-0,15 мл, 1-5 лет – 0,3 мл, 6-10 лет – 0,5 мл, 11-15 лет – 0,75 мл) в 50 мл 5% раствора глюкозы со скоростью 10-20 кап/мин, в самых тяжелых случаях – 20-30 кап/мин под контролем АД. Можно назначить 1% раствор фенилэфрина 0,1мл/год жизни, но не более 1,0 мл в/в капельно.
- При отсутствии эффекта назначить допамин 8-10 мкг/кг/мин под контролем АД и ЧСС. Перевести в отделение реанимации.
- Для улучшения микроциркуляции назначить антиагреганты (дипиридамол – 3-5 мг/кг), ксантинола никотинат (10-20 мг/кг/сут).
- Постоянно осуществлять оксигенотерапию, проводить коррекцию водно-электролитных расстройств, кислотно-щелочного состояния.
Острая левожелудочковая сердечная недостаточность
Мультифакторное заболевание, при котором первичное нарушение функции сердца (левого желудочка) вызывает ряд гемодинамических, нервных и гормональных адаптационных реакций, направленных на поддержание кровообращения в соответствии с потребностями организма, или при котором имеет место несостоятельность сердца перевести венозный приток в адекватный сердечный выброс и сердце не обеспечивает органы и ткани необходимым количеством крови при наличии нормального или увеличенного венозного возврата.
Клиника. У новорожденных и детей грудного возраста следует обращать внимание на следующие симптомы:
- нарушение акта сосания и повышенное потоотделение при кормлении,
- диспноэ и тахипноэ (число дыхательных движений более 60 в минуту), наличие хрипов в легких с обеих сторон, изменяющихся в зависимости от положения тела (не обязательный симптом),
- тахикардия,
- гепатомегалия,
- задержка жидкости в организме: неадекватное увеличение массы тела, отеки (век, лица, рук и тыла стоп),
- слабый пульс на конечностях,
- кардиомегалия.
Диагностика.
Рентгенография: активный и/или пассивный застой в легких, диагностика венозной гипертензии, отека легких, кардиомегалии.
Повышение центрального венного давления.
Эхо- и допплерэхокардиография (оценка диастолической и сократительной функции сердца).
По показаниям – катетеризация полостей сердца, ангиография, биопсия эндомиокарда, электрофизиологическое исследование, холтеровское мониторирование.
Лечение острой левожелудочковой недостаточности.
- Ребенок должен быть госпитализирован в отделение реанимации и интенсивной терапии.
- Возвышенное положение пациента в постели (положение постели с поднятием головного конца на 300).
- Оксигенотерапия в режиме искусственной вентиляции легких с применением пеногасителей (30% раствор этанола или 10% раствор антифомсинала). Отсасывания слизи из верхних дыхательных путей.
- Петлевые салуретики (фуросемид 1-2 мг/кг до 4 раз в сутки внутривенно; этакриновая кислота внутрь 2-5 мг/кг/сут).
- Инфузионная терапия с использованием 10% раствора глюкозы с добавлением 4% раствора хлорида калия. Суточное поступление жидкости ограничивается до 2/3 возрастной потребности. Питание высококалорийное.
- Седативные, анальгезирующее средства, антигипоксанты (тримеперидин 2% 0,05-0,1 мл/ч, диазепам 0,1 мл/кг) внутривенно.
- Инфузия допамина 5-10 мкг/кг/мин или добутамина – 5-15 мкг/кг/мин внутривенно с помощью инфузионного насоса.
Допамин – эндогенный катехоламин, стимулирующий бета-, альфа-, и допаминорецепторы. Спектр его действия зависит от дозы. В дозе 2-4 мкг/кг/мин (малые дозы) улучшает почечный, мезентериальный и коронарный кровоток. Для улучшения сократительной способности миокарда допамин назначается в дозе 5-10 мкг/кг/мин. Предпосылкой его высокой эффективности является накопление норадреналнна, который высвобождается под воздействием допамина. Введение допамина в дозе свыше 10 мкг/кг/мин приводит к повышению давления в большом и малом кругах кровообращения, а также в системном венозном русле (осторожно: при легочной гипертензии).
Добутамин – синтетический катехоламин, стимулирующий бета-рецепторы. Оказывает положительный инотропный эффект при незначительном увеличении частоты сердечных сокращений. Среднее артериальное давление не повышает или повышает незначительно, а в больших дозах снижает вследствие уменьшения сосудистого сопротивления в большом и малом кругах кровообращения. На почечный кровоток практически не влияет. Реже, чем допамин, приводит к формированию эктопических очагов возбуждения. Доза: от 2 до 8 мкг/кг/мин. Чтобы достичь желаемого эффекта, целесообразно назначать комбинации допамина и добутамина в различных дозировках.
- Глюкокортикостероиды (преднизолон 5-7 мг/кг) внутривенно.
- Коррекция кислотно-щелочного состояния.
- Кардиометаболиты.
- Антимикробная терапия (антибиотики широкого спектра действия) внутривенно.
- Муколитические (ацетилцистеин и др.).
- Лечение основного заболевания.
Острая правожелудочковая сердечная недостаточность
- Специфическое лечение основного заболевания, которое осложнилось развитием острой правожелудочковой сердечной недостаточности: миотропные спазмолитики и бета-адреноблокаторы (пропранолол) при врожденных пороках сердца с уменьшенным легочным кровообращением, при тромбоэмболии легочной артерии – гепарин и фибринолитические средства, эмболэктомия, при тяжелом приступе бронхиальной астмы – глюкокортикостероиды, бронхоспазмолитики, по показаниям – устранение инородного тела из дыхательных путей и др.
- Оксигенотерапия, по показаниям – искусственная вентиляция легких.
- Петлевые салуретики (фуросемид 1-2 мг/кг до 4 раз в сутки внутривенно; этакриновая кислота внутрь 2-5 мг/кг/сут.).
- Коррекция кислотно-щелочного и водно-электролитного баланса.
- Возможно крайне осторожное применение периферических вазодилятаторов (нитроглицерин или нитропруссид натрия в/в капельно) в условиях отделения реанимации и интенсивной терапии.
- Сердечные гликозиды могут усугублять клинические проявления правожелудочковой сердечной недостаточности и ухудшать прогноз заболевания.
Легочное сердце и нарушения легочного кровотока
Клиника. Острое развитие, начинающееся с выразительной одышки, цианоз, набухание шейных вен.
Диагностика.
- Ритм галопа, тахикардия, акцент II тона на легочной артерии.
- ЭКГ: QRS типа SI QIII, высокие зубцы Р, снижение ST I, II, aVL, V5-6.
- Рентгенологически: деформация одного или обоих корней легких, обеднение легочного рисунка, дисковидные ателектазы, высокое стояние диафрагмы на стороне поражения.
- Ангиография легочной артерии (по показаниям).
Лечение. Неотложная терапия на до- и госпитальном этапе, перевод больного в отделение реанимации и интенсивной терапии. При фибрилляции желудочков, асистолии – сердечно-легочная реанимация.
При относительно стабильном состоянии и артериальном давлении:
- Оксигенотерапия.
- Гепарин 25-40 ЕД/кг струйно.
- Ацетилсалициловая кислота 1 мг/кг внутрь.
- Эуфиллин внутривенно 2,4% 0,1-0,2 мл/кг.
- При артериальной гипотензии – норадреналин 0,1% в дозе 2-8 мкг/мин внутривенно капельно на 0,9% растворе натрия хлорида.
Гипертонический криз
Гипертонический криз – это внезапное ухудшение состояния, обусловленное резким повышением АД. Гипертонические кризы чаще всего возникают при симптоматической артериальной гипертензии (острый гломерулонефрит, системные заболевания соединительной ткани, реноваскулярная патология, феохромоцитома, черепно-мозговые травмы и др.).
Клиника гипертонического криза характеризуется внезапным ухудшением общего состояния; подъемом систолического АД (более 150 мм рт. ст.) и/или диастолического давления (более 95 мм рт. ст.), резкой головной болью. Возможны головокружение, нарушения зрения (пелена перед глазами, мелькание мушек), тошнота, рвота, озноб, бледность или гиперемия лица, ощущение страха.
Лечение. Основная цель купирования гипертонического криза – контролируемое снижение АД до безопасного уровня для предотвращения осложнений. Из-за опасности возникновения резкой артериальной гипотензии не рекомендуется быстро снижать АД. Обычно снижение АД до нормального уровня (ниже 95-го процентиля для данного пола, возраста и роста) осуществляется поэтапно: в первые 6-12 часов АД снижают на 1/3 от планируемого снижения; в течение первых суток АД снижают еще на 1/3; в течение последующих 2-4 дней достигают полной нормализации АД.
Для купирования гипертонического криза необходимо: создание максимально спокойной обстановки; применение гипотензивных препаратов; седативная терапия.
У детей могут быть использованы:
- прямые вазодилататоры;
- β-адреноблокаторы;
- α-адреноблокаторы;
- блокаторы кальциевых каналов;
- диуретики
Гидралазин – вазодилататор прямого действия. Используется в начальной дозе 0,15-0,2 мг/ кг внутривенно. При отсутствии эффекта доза может быть увеличена каждые 6 часов, до максимальной 1,5 мг/кг.
Нитропруссид натрия – артериолярный и венозный дилататор. Начальная доза у детей и подростков 0,5-1 мкг/кг/минуту с последовательным повышением дозы до 8 мкг/кг/минуту. При длительном применении (> 24 часов) возможно возникновение метаболического ацидоза.
Празозин – селективный α1-адреноблокатор. При приеме первой дозы препарата отмечается наиболее выраженное терапевтическое действие, возможна ортостатическая дизрегуляция. В связи с чем, после приема препарата больной должен находиться в горизонтальном положении. Начальная доза – 0,5 мг.
Фентоламин – неселективный α-адреноблокатор. Является эффективным антигипертензивным препаратом с кратковременным действием. Применяется для лечения гипертонического криза при феохромоцитоме. Побочные эффекты связаны с блокадой α2-адренорецепторов (сердцебиение, синусовая тахикардия, тахиаритмии, тошнота, рвота, диарея и др.). Вводится внутривенно капельно или медленно струйно в 20 мл физиологического раствора хлористого натрия (2 мг, но не более 10 мг, каждые 5 минут) до нормализации АД.
Атенолол – β-адреноблокатор, применяется в дозе 0,7 мг/кг массы тела.
Эсмолол является селективным β1-адреноблокатором ультракороткого действия, не обладает внутренней симпатикомиметической и мембраностабилизирующей активностью. При внутривенном введении эффект наступает через 5 минут. В течение первой минуты препарат вводится в начальной дозе 500-600 мкг/кг. При отсутствии эффекта доза может быть увеличена на 50 мкг/кг/минуту каждые 5-10 минут, до максимальной 200 мкг/кг/мин. Побочное действие: гипотензия, брадикардия, снижение сократительной функции миокарда, острый отек легких.
Нифедипин – блокатор кальциевых каналов. Препарат применяется сублингвально или перорально в дозе 0,25 мг/кг. Эффект развивается на 6 минуте, достигая максимума к 60-90 минуте.
Верапамил. Возможно пероральное применение препарата в дозе 40 мг, при неэффективности – внутривенное медленное введение из расчета 0,1-0,2 мг/кг.
Фуросемид вводится внутривенно в дозе 1 мг/кг.
Седативная терапия: диазепам применяется внутрь в таблетках по 5 мг или внутримышечно в растворе по 1-2 мл.
Внезапная сердечная смерть. Сердечно-легочная реанимация
Примерно в 25% случаев внезапная сердечная смерть (ВСС) наступает молниеносно и без видимых предвестников.
Клиника. У многих больных за 1-2 недели до внезапной смерти отмечаются разнообразные продромальные симптомы, свидетельствующие об обострении заболевания: учащение болей в сердце, иногда атипичной локализации; одышка, общая слабость и значительное снижение работоспособности и переносимости физической нагрузки; сердцебиения и перебои в работе сердца. Непосредственно перед наступлением ВСС примерно у половины больных отмечается болевой ангинозный приступ, нередко сопровождающийся страхом близкой смерти. Могут отмечаться и другие клинические симптомы, в зависимости от того заболевания, которое является причиной ВСС. В 90% случаев внезапная сердечная смерть происходит во внебольничных условиях.
Диагностика основывается на наличии симптомов естественной смерти, выявляемых в ходе физикального осмотра до начала проведения мероприятий по сердечно-легочной реанимации (СЛР):
- отсутствие сознания (констатируется в случае отсутствия реакции ребенка на различные раздражители);
- отсутствие дыхания или очень редкое дыхание агонального типа (когда в течение первых 10-15 сек. наблюдения не удается определить видимых и координированных дыхательных движений грудной клетки, шума выдыхаемого воздуха или его движения);
- судорожные (агональные) вдохи, не обеспечивающие эффективную вентиляцию легких. Они не могут быть расценены как самостоятельное дыхание;
- отсутствие пульса на сонных артериях (не ощущается пульсовая волна в ямке между боковой поверхностью гортани и мышечным валиком на боковой поверхности шеи);
- отсутствие тонов сердца при аускультации;
- максимальное расширение зрачков и отсутствие роговичного и зрачкового рефлексов;
- патологическая реакция зрачков на свет (расширение зрачков после кратковременного закрытия глаз ладонью);
- отсутствие АД;
- холодные кожные покровы, их бледно-серый цвет.
Подтверждением ВСС являются следующие патологические изменения на ЭКГ:
- фибрилляция желудочков – на ЭКГ частые (200-500 в мин) и нерегулярные беспорядочные волны, отличающиеся друг от друга различной формой и амплитудой. Постепенно волны фибрилляции становятся низкоамплитудными и переходят в прямую изолинию (асистолия);
- трепетание желудочков (иногда предшествует фибрилляции желудочков) – частые, относительно регулярные и почти одинаковые по форме и амплитуде волны трепетания, напоминающие синусоидальную кривую. Впоследствии амплитуда волн уменьшается, они становятся нерегулярными и разной амплитуды –трепетание переходит в фибрилляцию желудочков;
- асистолия сердца – полное отсутствие электрической активности сердца, на ЭКГ регистрируется изолиния (рис. 5);
- электромеханическая диссоциация – редкий синусовый или узловой ритм, переходящий в редкий идиовентрикулярный ритм, а затем в асистолию.
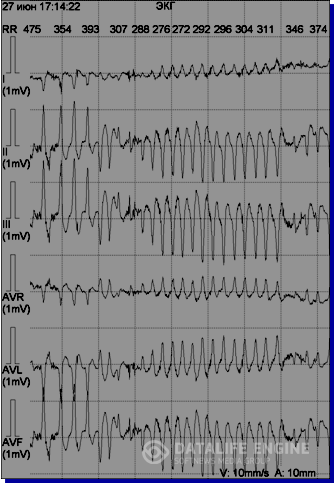
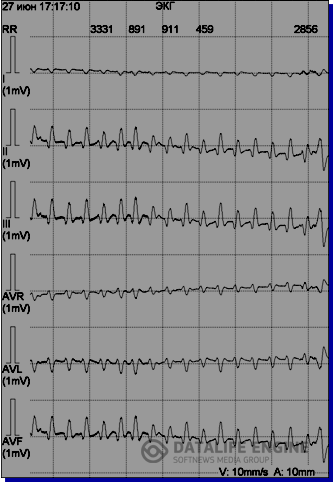
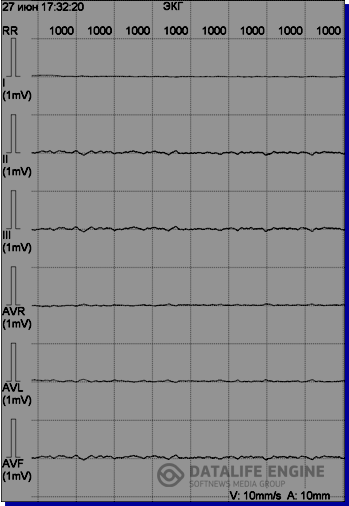
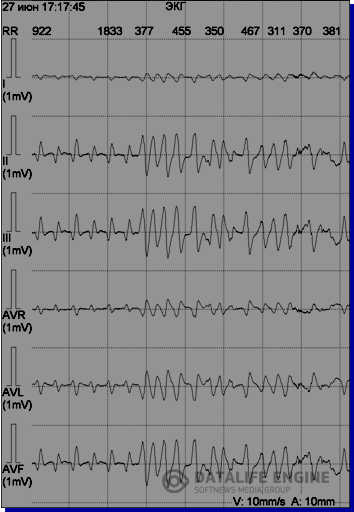
Рис. 5. ЭКГ девочки К., 16 лет, внезапно умершей во время проведения холтеровского мониторирования: А – желудочковая тахикардия torsades de pointes, В, С –мелковолновая и крупноволновая фибрилляция желудочков, D – асистолия
Во время внезапно развившейся фибрилляции желудочков или асистолии сердца у больного появляются резкая слабость, головокружение. Спустя несколько секунд, в результате полного прекращения мозгового кровотока, больной теряет сознание, появляется тоническое сокращение скелетных мышц, шумное дыхание. При осмотре кожные покровы бледные, с сероватым оттенком, холодные на ощупь. Начинают быстро расширяться зрачки. Пульс на сонных артериях не определяется, тоны сердца не выслушиваются. Примерно через 1,5 мин. зрачки максимально расширены. Отмечается отсутствие зрачковых и роговичных рефлексов. Дыхание быстро урежается, становится агональным, появляются очень редкие дыхательные движения. Через 2,5-3 мин дыхание прекращается. Примерно через 3 мин. от момента наступления фибрилляции желудочков или асистолии в клетках коры головного мозга происходят необратимые изменения.
Своевременная диагностика внезапной сердечной смерти коррелирует с эффективностью мероприятий по сердечно-легочной реанимации, целью которых является восстановление жизнедеятельности организма и выведение его из пограничного с биологической смертью состояния (табл. 1).
СЛР выполняется, если ребенок находится без сознания и не дышит (или задыхается). При этом у медицинского работника есть 10 секунд на проверку пульса (на плечевой артерии у грудных детей и на сонной или бедренной артерии у более старших детей). Обнаружение пульса может представлять трудности, особенно в экстренной ситуации. Как показывают исследования, ни медицинские работники, ни непрофессиональные реаниматоры не в состоянии определить наличие или отсутствие пульса с достаточной степенью точности. Если в течение 10 секунд пульс не обнаружен или нет уверенности в его наличии, приступают к компрессионным сжатиям грудной клетки (не к искусственному дыханию)! Последовательность действий должна быть следующей – С-А-В (Circulation –кровообращение, Airway – дыхательные пути, Breathing – дыхание).
СЛР следует начинать с 30 компрессионных сжатий (если помощь оказывает один реаниматор) или 15 компрессионных сжатий (если помощь ребенку оказывают два медицинских работника) вместо 2 искусственных вдохов. Чтобы компрессионные сжатия грудной клетки были эффективными, глубина вдавливания должна составлять не менее одной трети диаметра грудной клетки. Это соответствует приблизительно 4 см для большинства грудных детей и приблизительно 5 см для большинства детей более старшего возраста. При отсутствии иных данных следует считать, что причиной быстрого циркуляторного коллапса является фибрилляция желудочков.
Вместо автоматического наружного дефибриллятора (АНД) для дефибрилляции сердца ребенку рекомендуется использовать ручной дефибриллятор. При отсутствии ручного дефибриллятора желательно использовать АНД с системой ослабления разряда. При отсутствии всех вышеперечисленных устройств можно использовать АНД без системы ослабления разряда. Первый дефибрилляционный разряд подается с энергией 2-4 Дж/кг. В случае устойчивой фибрилляции желудочков энергию можно увеличить. Последующие разряды должны подаваться с энергией 4 Дж/кг и выше, но не более 10 Дж/кг или не выше максимального значения энергии для взрослых. Если сердечная деятельность не возобновилась, в/в струйно ввести лидокаин в дозе 1-2 мг/кг или аймалин по 1 мг/кг (не более 50 мг) на изотоническом растворе натрия хлорида. Вместе с этим исключить известные факторы, которые могли привести к фибрилляции желудочков – гипоксемию, гиперкапнию, гиперкалиемию, кровотечение.
Таблица 1
Основные элементы базовой реанимации взрослых и детей согласно рекомендаций Американской ассоциации сердца (2010г.)
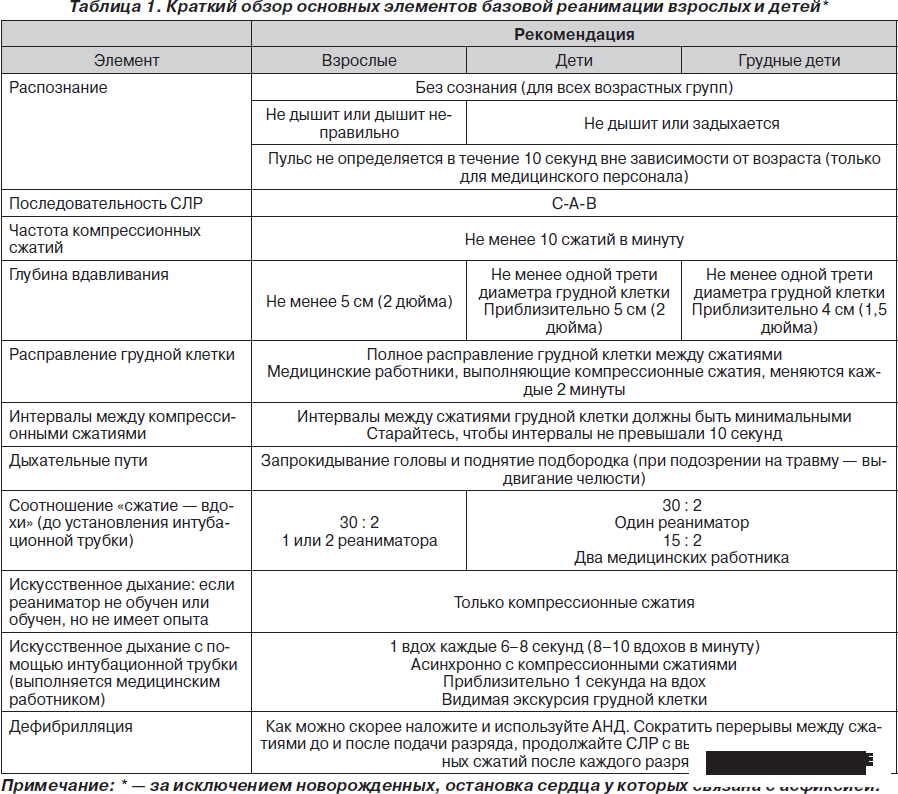
- восстановление проходимости дыхательных путей;
- симметричность дыхания и экскурсии грудной клетки;
- появление самостоятельных дыхательных движений;
- исчезновение бледности и уменьшение цианоза;
- повышение систолического АД до 80-90 мм рт.ст.;
- сужение ранее расширенных зрачков;
- пульсация крупных артерий (прежде всего сонной).
Рекомендованная литература
- Диагностика и лечение неотложных состояний у детей: Учебное пособие / Волосовец А.П., Нагорная Н.В., Кривопустов С.П. и др. – 2-е изд., доп. – Донецк: Заславский А.Ю., 2010. – 160 с.
- Мутафьян О.А. Неотложная кардиология детского и подросткового возраста. – СПб.: ООО «Издательство ФОЛИАНТ», 2013. – 400с.
Неотложные состояния у детей / А.Д. Петрушина, Л.А. Мальченко, Л.Н. Кретинина и др.; Под редакцией А.Д. Петрушиной. – М.: ООО Медицинское информационное агентство», 2010. – 216 е.: ил.
- Неотложные состояния у детей. Гастроэнтерология, пульмонология, эндокринология, нефрология: Учебное пособие / В.Н.Тимошенко и др. – Ростов н/Д.: Феникс; Красноярск: Издательские проекты, 2007. – 293 с.
- Штайнигер У., Мюлендаль К.Э. Неотложные состояния у детей: Пер. с нем. – Мн.: Медтраст, 1996. – 512 с.
- Цыбулькин Э.К. Угрожающие состояния у детей. Экстренная врачебная помощь: Справочник. – 2-е изд., перераб. и доп. – СПб.: СпецЛит, 2000. – 216с.
- Ковалев И.А., Николишин А.Н., Попов С.В. Критические состояния в кардиологии детского возраста: клиника, диагностика, лечение. – Томск: STT, 2006. –146 с.
- Ватутин Н.Т. Неотложная кардиология. – Донецк, 2011. – 236 с.






