Семинары
Уважаемые коллеги!
На свидетельстве участника семинара, который будет сгенерирован в случае успешного выполнения Вами тестового задания, будет указана календарная дата Вашего он-лайн участия в семинаре.
Семинар "Антитромботическая терапия для профилактики тромбоэмболических осложнений при фибрилляции предсердий"
Автор: Багрий А.Э., Приколота О.А.
Проводит: Республиканский Медицинский Университет
Рекомендован по специальностям: Кардиология, Ревматология, Семейная медицина/Терапия
Просмотров: 4 781
Дата проведения:
 Фибрилляция предсердий (ФП) характеризуется наличием нерегулярной некоординированной электрической активности миокарда предсердий с полным или почти полным отсутствием их сократительной функции. На ЭКГ зубцы Р отсутствуют, вместо них имеются частые нерегулярные осцилляции (волны f фибрилляции), ритм желудочков нерегулярный, обычно частый (при отсутствии лечения и нарушений проводимости).
Фибрилляция предсердий (ФП) характеризуется наличием нерегулярной некоординированной электрической активности миокарда предсердий с полным или почти полным отсутствием их сократительной функции. На ЭКГ зубцы Р отсутствуют, вместо них имеются частые нерегулярные осцилляции (волны f фибрилляции), ритм желудочков нерегулярный, обычно частый (при отсутствии лечения и нарушений проводимости).
Вопросы диагностики и выбора адекватных лечебных подходов при ФП неизменно остаются в центре внимания клиницистов всего мира, организаторов здравоохранения и общества в целом. Представления о лечебно-диагностической тактике при ФП постоянно обновляются и дополняются: публикуются результаты новых крупных рандомизированных контролируемых исследований (РКИ) и мета-анализов; экспертами авторитетных кардиологических ассоциаций совершенствуются соответствующие Рекомендации, например: 1) Рекомендации по лечению ФП Европейского общества кардиологов (European Society of Cardiology – ESC), 2012; 2) Рекомендации по лечению больных с ФП (American Heart Association, American College of Cardiology, Heart Rhythm Society – AHA/ACC/HRS), 2014. Имеются на этот счет и соответствующие российские Рекомендации (РКО, ВНОА и АССХ – по диагностике и лечению фибрилляции предсердий). Все это диктует необходимость своевременного критического анализа новой информации и ее представления в доступной форме практикующим врачам.
 Авторам настоящей публикации представилось важным подробно отразить то важнейшее место, которое в настоящее время отводится антитромботической терапии в лечении ФП. Это крайне существенно как ввиду высокого риска развития тромбоэмболических осложнений (ТЭО), особенно ишемических инсультов, сопряженного с ФП, так и с наличием у практикующего современного врача целого ряда вариантов действительно эффективной и весьма безопасной терапии, способной снизить этот риск. По нашему мнению, более близкое знакомство широкого круга специалистов с возможностями именно антитромботических подходов – крайне важно для улучшения лечебной тактики при ФП в лечебной практике.
Авторам настоящей публикации представилось важным подробно отразить то важнейшее место, которое в настоящее время отводится антитромботической терапии в лечении ФП. Это крайне существенно как ввиду высокого риска развития тромбоэмболических осложнений (ТЭО), особенно ишемических инсультов, сопряженного с ФП, так и с наличием у практикующего современного врача целого ряда вариантов действительно эффективной и весьма безопасной терапии, способной снизить этот риск. По нашему мнению, более близкое знакомство широкого круга специалистов с возможностями именно антитромботических подходов – крайне важно для улучшения лечебной тактики при ФП в лечебной практике.
ФП – самое частое требующее лечения нарушение ритма сердца. Ее распространенность составляет около 1 % в общей популяции и увеличивается с возрастом, составляя примерно 6 % у 60–80-летних и достигая 10 % у лиц старше 80 лет.
Развитие ФП приводит к ряду неблагоприятных гемодинамических изменений, включая устранение предсердного вклада в наполнение желудочков, нерегулярность их наполнения, нередко – высокую частоту желудочкового ритма. Следствием этих изменений является снижение эффективности наполнения желудочков и изгнания крови из них.
ФП сопровождается отчетливым увеличением риска формирования внутрипредсердных тромбов и, как следствие, существенным возрастанием риска развития ишемических инсультов (примерно в 5 раз в сравнении с лицами, имеющими синусовый ритм – СР) и системных тромбоэмболий. Среди пожилых риск ТЭО (в т.ч. ишемических инсультов) увеличен при ФП неревматической природы примерно в 7 раз, а при ФП у лиц с ревматическими пороками – еще более значительно (в 17 раз!). Риск развития ишемического инсульта в течение 1 года среди больных ФП в возрастной категории 50–59 лет составляет около 1,5%, повышаясь у лиц в возрасте 80–90 лет до 23,5%. Течение и прогноз инсульта у больных с ФП хуже, чем у пациентов с СР.
 ФП является независимым фактором риска летальных исходов у больных с артериальной гипертензией, сахарным диабетом, ишемической болезнью сердца, хронической сердечной недостаточностью (ХСН), атеросклеротическими цереброваскулярными поражениями (увеличение риска в 1,7–2,6 раза и более). ФП ассоциирована с отчетливым увеличением риска развития ХСН (примерно в 3 раза) и деменции (примерно в 2 раза).
ФП является независимым фактором риска летальных исходов у больных с артериальной гипертензией, сахарным диабетом, ишемической болезнью сердца, хронической сердечной недостаточностью (ХСН), атеросклеротическими цереброваскулярными поражениями (увеличение риска в 1,7–2,6 раза и более). ФП ассоциирована с отчетливым увеличением риска развития ХСН (примерно в 3 раза) и деменции (примерно в 2 раза).
ФП может развиваться при целом ряде патологических состояний (табл. 1); в некоторых случаях развитие ФП возможно и без каких-либо выявляемых заболеваний / патологических состояний и провоцирующих факторов (идиопатическая или «lone» ФП).
Таблица 1. Причины развития ФП
|
Кардиальные |
Некардиальные |
|
· Поражения клапанного аппарата сердца, особенно митрального клапана · ИБС, включая острый коронарный синдром · Артериальная гипертензия · Синдром слабости синусового узла · Кардиомиопатии · Поражения перикарда · Миксомы · Дефект межпредсердной перегородки |
· Гипертиреоз · Злоупотребление алкоголем · Инфекции (особенно пневмонии) · Эмболии легких · Рак легкого · Ожирение · Электролитные нарушения · Торакотомия · Иные оперативные вмешательства |
Начало эпизода ФП обычно связывают с эктопическим фокусом повышенного автоматизма, который может располагаться в различных отделах предсердий (более часто – в области устьев легочных вен). Поддерживается ФП несколькими (обычно не менее 3) круговыми волнами микрориэнтри, хаотично дрейфующими по миокарду предсердий.
У больных с дилатацией левого предсердия вероятность развития эпизода ФП / его рецидива увеличена; чем более значительна дилатация предсердия, тем такая вероятность выше.
Перспектива спонтанного восстановления (и удержания) СР снижается с увеличением времени от начала эпизода ФП вследствие процесса электрического ремоделирования миокарда предсердий. Вследствие структурного и электрического ремоделирования предсердий ФП «поддерживает сама себя».
Классификация ФП:
- Впервые выявленная: первый эпизод ФП. Может: 1) быть бессимптомной или иметь клинические проявления; 2) быть единственным эпизодом или рецидивировать; 3) устраниться самостоятельно или при применении лечебных подходов; 4) быть пароксизмальной или персистирующей.
- Пароксизмальная: характеризуется тем, что ее эпизоды устраняются самостоятельно и длятся обычно не более 48 часов. Хотя пароксизмы ФП могут длиться до 7 суток, период до 48 часов является клинически значимым, поскольку по окончании этого периода частота самостоятельного восстановления ритма значительно меньше. Может переходить в персистирующую, длительно персистирующую или перманентную.
- Персистирующая: такая форма ФП, которая продолжается более 7 дней и не прекращается самостоятельно (для восстановления СР требуется электрическая или медикаментозная кардиоверсия).
- Длительно персистирующая: такая ФП, которая продолжается ≥1 года, но восстановление и удержание СР еще возможно.
- Постоянная (перманентная): устойчивая форма ФП (попытки ее устранения неэффективны; восстановление СР не является целью лечения).
Ведущие лечебные подходы при ФП включают:
- профилактику тромбоэмболических осложнений (ТЭО);
- контроль частоты желудочковых сокращений (в ходе ФП, без восстановления СР);
- контроль ритма (восстановление СР).
Важное значение для выбора тактики имеют следующие факторы:
- форма ФП (пароксизмальная, персистирующая, перманентная);
- наличие и степень выраженности клинических проявлений;
- особенности предрасполагающих сердечно-сосудистых и несердечно-сосудистых заболеваний / состояний (ИБС, включая острый коронарный синдром; ХСН; сепсис; тиреотоксикоз и др.) и их прогноз;
- оценка риска ТЭО и риска кровотечений.
Далее мы более подробно рассматриваем вопросы профилактики ТЭО у лиц с ФП.
Профилактика ТЭО является ключевым элементом лечебной тактики у всех больных с ФП. Риск ТЭО у пациентов с ФП значительно повышен в сравнении с лицами, имеющими СР (в группах, сравнимых по возрасту и особенностям основного сердечно-сосудистого заболевания); степень повышения эмболического риска приблизительно одинакова при различных формах ФП – пароксизмальной, персистирующей, постоянной (перманентной).
Вопрос о выборе лечебного подхода к профилактике ТЭО у лиц с ФП решается индивидуально, при этом рекомендуют использовать:
- шкалу CHA2DS2VASc – для оценки риска ТЭО (табл. 2);
- шкалу HAS–BLED – для оценки риска кровотечений (табл. 3).
Сложным моментом выбора лечебной тактики является то, что ряд факторов, определяющих высокий риск ТЭО, также характеризует и высокий риск кровотечений (к таким факторам относятся АГ, инсульт в анамнезе и возраст). Таким образом, пожилые больные, которые могут получить наибольшую пользу от антикоагулянтной терапии (т.е. лица с наиболее высоким тромбоэмболическим риском), имеют и наиболее высокий риск кровотечений.
Наиболее часто для профилактики ТЭО при ФП используются пероральные антикоагулянты (ПОАК). Среди них достаточно большое распространение во всем мире получили антагонисты витамина К1 (АВК), а в этой группе наиболее изученным признается варфарин. Использование варфарина в сравнении с отсутствием антитромботической профилактики приводит к уменьшению риска ТЭО (в т.ч. ишемических инсультов) примерно на 60%; он также существенно эффективнее в снижении риска ишемических инсультов при ФП в сравнении с ацетилсалициловой кислотой (АСК) (у лиц среднего возраста – примерно на 30%, а у пожилых – даже до 65%).
Применение АВК (варфарина) возможно только при регулярном контроле показателя, обозначаемого как международное нормализующее отношение (МНО). Обычно в качестве целевого уровня МНО рекомендуют его значения от 2,0 до 3,0 (при этом уже отчетливо снижается риск ТЭО и еще не нарастает риск геморрагических осложнений). Не у всех больных можно достичь устойчивого удержания показателей МНО в указанных пределах (желательно сохранять их в границах 2,0–3,0 не менее 60% времени). В табл. 4 приведены некоторые особенности применения варфарина при ФП.
Таблица 2. Шкала CHA2DS2VASc для оценки риска ТЭО у больных с ФП
|
Факторы риска |
Баллы |
Лечебная тактика |
|
ХСН / систолическая дисфункция ЛЖ |
1 |
· 0 баллов – обычно без анти-тромботической терапии; · 1 балл – варфарин (МНО 2–3) или новые ПОАК (Дабигатран – Прадакса) или аспирин 75–325 (ПОАК предпочтительней); · 2 балла – варфарин (МНО 2–3) или новые ПОАК (Дабигатран – Прадакса) Важно! Чем больше баллов по этой шкале – тем выше риск ТЭО (например, 1 балл – 1,3% за 1 год; 3 балла – 3,2%; 6 баллов – 9,8%; 9 баллов – 15,2%) |
|
АГ |
1 |
|
|
Возраст ≥ 75 лет |
2 |
|
|
Сахарный диабет |
1 |
|
|
Инсульт/ТИА/ТЭ в анамнезе |
2 |
|
|
Заболевания сосудов * |
1 |
|
|
Возраст 65–74 лет |
1 |
|
|
Женский пол |
1 |
|
|
Максимальное значение |
9 |
Примечания: ХСН – хроническая сердечная недостаточность; МНО – международное нормализующее отношение; ТИА – транзиторная ишемическая атака; ТЭ – тромбоэмболии; * – инфаркт миокарда в анамнезе, поражения периферических и других артерий.
Таблица 3. Шкала HAS-BLED для оценки риска кровотечений при ФП
|
Клинические характеристики |
Баллы |
Лечебная тактика |
|
АГ |
1 |
≥3 баллов – высокий риск геморрагических осложнений – показано более тщательное наблюдение, независимо от приема АСК, варфарина или новых ПОАК. ≥3 баллов – ниже дозы ривароксабана и дабигатрана (табл. 5, 6) |
|
Нарушение функции печени и/или почек |
1 / 2 |
|
|
Инсульт / ТИА в анамнезе |
1 |
|
|
Кровотечения |
1 |
|
|
Лабильный показатель МНО |
1 |
|
|
Возраст > 65 лет |
1 |
|
|
Прием антитромбоцитарных препаратов, пероральных антикоагулянтов, гепаринов, нестероидных противовоспалительных препаратов и / или злоупотребление алкоголем |
1 или2 |
|
|
Максимальное значение |
9 |
Примечания: АГ – систолическое АД >160 мм рт. ст.; нарушение функции почек – диализ, трансплантация почки или сывороточный креатинин ≥200 мкмоль/л; нарушение функции печени – уровень билирубина в ≥2 раза выше верхней границы нормы в сочетании с повышением активности АСТ/АЛТ/щелочной фосфатазы в ≥3 раза по сравнению с верхней границей нормы; кровотечение – кровотечение в анамнезе и/или предрасположенность к кровотечению, например, геморрагический диатез, сюда также относят анемию с уровнем гемоглобина 100 г/л и менее; лабильный показатель МНО – нестабильное/высокое МНО или недостаточный срок сохранения МНО в целевом диапазоне (например, <60% времени).
Таблица 4. Некоторые особенности применения варфарина при ФП
|
Противопоказания к применению варфарина: · Интракраниальные геморрагии в анамнезе · Недавнее (в течение ближайших 12 мес) обострение язвенной болезни желудка и 12-перстной кишки · Недавний (до 2 недель от начала симптомов) ишемический инсульт |
|
Необходима осторожность при назначении варфарина лицам, имеющим: · Повторные падения (и повышенный риск таких падений) · Когнитивные нарушения · Необъяснимую анемию · Сопутствующий прием нестероидных противовоспалительных препаратов, АСК, иных антитромботических препаратов · АГ с недостаточным контролем уровня АД · Прием многокомпонентного лечения (повышение риска лекарственных взаимодействий с варфарином) |
|
Дозы: · Начальная доза варфарина у больного со средней массой тела обычно составляет 2,5–5 мг в сутки на протяжении 4-5 дней с ежедневным контролем МНО начиная с 3 дня – до достижения его целевого уровня (от 2,0 до 3,0). Если требуется быстрое начало антикоагуляции, то до достижения целевого МНО варфарин комбинируют с парентеральным антикоагулянтом (чаще с низкомолекулярным гепарином – НМГ), что обозначается как «мостик». · Далее после коррекции дозы (чаще доза – около 5 мг/сутки, но может варьировать от 1 до 10–15 и даже 20 мг/сутки) рекомендуется контроль МНО 3 раза в неделю в течение 2 недель, затем при стабильных его значениях, – контроль МНО 1 раз в месяц. · Менее высокие дозы – при ХСН, у лиц с гипертиреозом, сниженной функцией почек (СКФ <60 мл/мин), нарушениями питания (мальнутриция) |
|
Применение у пожилых: · Вследствие ряда факторов (наличие сопутствующих заболеваний, уменьшение синтеза факторов свертывания вследствие заболеваний печени, нарушение абсорбции в кишечнике, снижение образования витамина К1 кишечными бактериями, уменьшение выведения варфарина и др.) пожилые больные могут быть более восприимчивы к действию варфарина. · Пожилым обычно требуются менее высокие начальные и поддерживающие дозы варфарина, чем лицам среднего возраста. · Целевое МНО у пожилых – 2,0–3,0. |
|
Антикоагуляционный эффект варфарина усиливается при: · Увеличении употребления растительных продуктов (особенно листовой зелени) · Снижении функции печени и почек · Гипертиреозе · Гипертермии · Приеме лекарственных препаратов: амиодарона (особенно значимо!); в меньшей мере – метронидазола, рифампицина, цефалоспоринов 2 и 3 поколений, макролидов, тироксина, пенициллинов (в высоких дозах). |
|
50–70% больных в западных странах, которым показан прием варфарина, не могут его принимать из-за непереносимости, побочных эффектов, неудобств, связанных с его приемом, высокой вариабельности МНО («не-ответчики»), невозможности адекватного контроля МНО |
Альтернативы варфарину при ФП (новые ПОАК)
В рандомизированных контролируемых исследованиях (РКИ) представлены доказательства того, что применение для профилактики ТЭО при ФП таких лечебных подходов, как комбинация АСК с варфарином, клопидогрель (как изолированно, так и в сочетании с АСК), дипиридамол менее эффективны, чем варфарин; кроме того, их применение ассоциировано с таким же по выраженности (или даже более высоким) риском кровотечений.
С учетом присущих АВК (варфарину) недостатков, а именно: 1) необходимости постоянного лабораторного контроля МНО; 2) наличия многочисленных взаимодействий с лекарственными препаратами и пищевыми продуктами (см. табл. 4); 3) вариабельности ответа на варфарин, в силу чего в группе так называемых «неответчиков» не удается удерживать устойчивый контроль МНО в целевых пределах – были разработаны новые ПОАК для профилактики ТЭО при ФП.
Среди новых ПОАК в Рекомендациях экспертов Европы и США по ФП (2012-2014 гг.) значатся (в порядке их одобрения FDA США): дабигатран (Прадакса) , ривароксабан и апиксабан. Первый из них является прямым ингибитором тромбина (IIa фактора коагуляции, рис. 1), последние два – ингибиторы Ха фактора коагуляции.
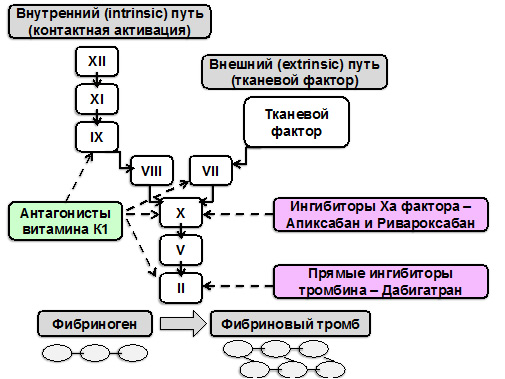
Рисунок 1. Коагуляционный каскад
Для каждого из новых ПОАК мы располагаем данными крупнейших РКИ, в которых они продемонстрировали ряд преимуществ по сравнению с варфарином. В таблицах 5–9 представлены позиции экспертов Европы (2012 г.) и США (2014 г.) по вопросам применения ПОАК у лиц с ФП, в т.ч. дополнительные данные по использованию дабигатрана.
В дополнение к материалу таблиц 5–9 – некоторые общие положения:
- Если больной длительно принимает и успешно переносит варфарин, и при этом МНО значительную часть времени удерживается на целевых значениях, то в смене варфарина на новые ПОАК обычно нет необходимости.
- Все три новых ПОАК имеют важные преимущества в сравнении с варфарином: 1) более предсказуемый терапевтический профиль; 2) значительно меньшее количество лекарственных взаимодействий; 3) отсутствие взаимодействий с пищевыми продуктами; 4) более низкий риск интракраниальных кровотечений.
- Все три новых ПОАК показаны лицам с разными формами ФП (пароксизмальная, персистирующая, перманентная), а также больным с трепетанием предсердий.
- Для новых ПОАК характерны быстрое начало и прекращение антикоагулянтного эффекта. Поэтому не требуется «мостик» из парентеральных антикоагулянтов в начале лечения этими ПОАК. Может также не требоваться «мостик» у больных, уже получающих новые ПОАК, если нужно их прервать на короткое время для проведения инвазивных вмешательств.
- Однако с учетом быстрого начала и быстрого прекращения действия при использовании новых ПОАК критически важной является высокая приверженность больного к лечению. Пропуск даже одной дозы может обусловить появление периода, когда протекция в отношении ТЭО сильно ослабевает, что может увеличить риск развития ишемического инсульта. Следует объяснить больному, что: 1) необходимо иметь запас препарата; 2) нужно всячески избегать пропусков его приема; 3) при случайном пропуске – принять препарат столь быстро, сколь возможно; 4) не следует принимать удвоенную дозу препарата при случайном пропуске предыдущего его приема.
- Применение новых ПОАК не требует контроля МНО или иных параметров гипокоагуляции.
- Использование новых ПОАК изучено, главным образом, у лиц с ФП без значимых клапанных пороков. Лица с механическими протезами клапанов, а также с гемодинамически значимым митральным стенозом не включались в основные РКИ с новыми ПОАК (RE-LY, ROCKET AF, ARISTOTLE), вследствие чего эти больные в качестве ПОАК должны получать только АВК (обычно варфарин). Лица с аортальным стенозом или с аортальной или митральной недостаточностью, которые не требовали хирургического вмешательства, могли включаться в эти РКИ.
- Пациенты с биопротезами клапанов также не включались в эти крупнейшие РКИ, из-за чего говорить о возможности применения новых ПОАК у них также преждевременно.
- Относительно антикоагуляции у лиц с протезами клапанов (Рекомендации по клапанным поражениям, США, 2014):
- АВК (обычно варфарин) с целевым МНО ≈ 2,5 (2,0-3,0) – для лиц с механическим протезом аортального клапана (двустворчатым или современным однодисковым) при отсутствии дополнительных факторов риска ТЭО (ФП, ТЭО ранее, систолическая дисфункция левого желудочка, состояния с гиперкоагуляцией) – I/B;
- АВК с целевым МНО ≈ 3,0 (2,5-3,5) – для лиц с механическим протезом аортального клапана старых моделей (например, шаровым), а также у лиц с протезом новой модели при наличии указанных выше дополнительных факторов риска ТЭО – I/B;
- АВК с целевым МНО ≈ 3,0 (2,5-3,5) – для лиц с механическим протезом митрального клапана – I/B;
- Ацетилсалициловая кислота (АСК) 75-100 мг/сут – в дополнение к АВК – у всех больных с механическими протезами – I/А;
- АСК 75-100 мг/сут – у всех больных с биопротезами митрального или аортального клапанов – I/B;
- АВК с целевым МНО ≈ 2,5 (2,0-3,0) – в течение первых 3 месяцев после установления биопротеза митрального (IIa/C) и аортального (IIb/B) клапана; при наличии дополнительных факторов риска ТЭО (ФП, ТЭО ранее, систолическая дисфункция левого желудочка, состояния с гиперкоагуляцией) – пожизненно.
- В РКИ с новыми ПОАК также не входили следующие категории пациентов: недавно перенесшие (в сроки до 7-14 дней) ишемические инсульты, со значимыми поражениями печени, беременные и кормящие, с множественными сопутствующими заболеваниями.
- В случае развития кровотечений на новых ПОАК или при их передозировке: 1) прекратить прием препарата; 2) антидоты пока не разработаны; 3) для уменьшения абсорбции может быть применен активированный уголь; 4) гемодиализ может быть эффективен при приеме дабигатрана, но не ривароксабана или апиксабана; 5) при жизнеугрожающем кровотечении – концентрат протромбинового комплекса или концентрат активированного протромбинового комплекса и рекомбинантный активированный фактор VII.
- Лекарственные взаимодействия: 1) все новые ПОАК не следует сочетать с рифампицином; 2) концентрации всех новых ПОАК могут увеличиваться при сочетанном применении с кетоконазолом, верапамилом, амиодароном, хинидином, кларитромицином; 3) ингибиторы протонной помпы могут снижать всасывание дабигатрана; 4) не следует сочетать ривароксабан и апиксабан с противогрибковыми азолами (орнидазол), с ритонавиром и кларитромицином.
В перспективе ожидается появление все более новых ПОАК для профилактики ТЭО при ФП (ингибитора Ха-факторов коагуляции эдоксабана; прямого ингибитора тромбина ксимелагатрана и др.).
Возможной альтернативой постоянному приему антикоагулянтов для профилактики ТЭО при ФП в будущем может стать чрескожная катетерная окклюзия ушка левого предсердия (где наиболее часто формируются тромбы при ФП) специально разработанными для этого окклюдерами. В нескольких небольших РКИ этот метод продемонстрировал многообещающие результаты, но требуется его дальнейшее изучение.
Таблица 5. Новые ПОАК при неклапанной ФП, Европа (ESC, 2012)
|
· Если лицам с ФП показан прием ПОАК, но АВК (с целевым МНО 2-3) не может быть использован из-за 1) сложностей поддержания желаемого уровня антикоагуляции; 2) побочных эффектов АВК; 3) невозможности обеспечить надлежащий контроль МНО – то рекомендуется применить один из новых ПОАК (дабигатран – Прадакса или ривароксабан или апиксабан) – I/B. · Для больных с неклапанной ФП, которым рекомендован прием ПОАК, выбор одного из новых препаратов (дабигатран или ривароксабан или апиксабан) является предпочтительным в сравнении с АВК (МНО 2-3) – IIa/A. · Доза дабигатрана (Прадаксы) у большинства больных – по 150 мг 2 р/сут. Доза по 110 мг 2 р/сут рекомендована (IIa/В): 1) лицам ≥80 лет; 2) при сочетанном использовании с верапамилом; 3) при высоком риске кровотечений (баллы HAS-BLED ≥3); 4) при СКФ 30-49 мл/мин. · Доза ривароксабана у большинства больных – по 20 мг 1 р/сут. Доза 15 мг 1 р/сут рекомендована (IIa/С): 1) при высоком риске кровотечений (баллы HAS-BLED ≥3); 2) при СКФ 30-49 мл/мин. · Контроль СКФ рекомендован до назначения новых ПОАК и далее – регулярно (не реже 1 р/год, а при исходном СКФ 30-49 мл/мин – 2-3 р/год) IIa/В. · Новые ПОАК (дабигатран или ривароксабан) не рекомендованы лицам с СКФ < 30 мл/мин – III/A. |
|
Подсчет СКФ: · Для подсчета СКФ может быть использована известная стандартная формула: · В настоящее время более точной в определении СКФ считается формула CKD–EPI creatinine. Она весьма громоздка и непригодна для подсчета вручную, однако доступна онлайн: (http://www.kidney.org/professionals/kdoqi/gfr_calculator.cfm); ее возможно перенести в электронные устройства индивидуального пользования (например, в мобильный телефон врача), что делает ее удобной для подсчета СКФ |
Примечания: ПОАК – пероральные антикоагулянты; АВК – антагонисты витамина К (обычно варфарин); МНО – международное нормализующее отношение; СКФ – скорость клубочковой фильтрации.
Таблица 6. Профилактика ТЭО при ФП (США, 2014)
|
· Выбор антитромботической терапии при ФП базируется на оценке риска ТЭО, кровотечений, а также на предпочтениях больного – I/B, C. · Для оценки риска ТЭО/ИИ/ТИА при ФП рекомендована шкала CHA2DS2-VASс – I/B. · Лицам с механическими протезами клапанов рекомендован варфарин. Выбор целевого МНО базируется на типе и локализации протеза – I/B. · Лицам, перенесшим ИИ/ТИА или имеющим уровни CHA2DS2-VASс ≥2, рекомендован прием ПОАК: 1) варфарина (I/А) или 2) дабигатрана или ривароксабана или апиксабана (все – I/B). · В начале приема варфарина определяют МНО не реже 1 раза в неделю, а после стабилизации МНО – не реже 1 раза в месяц – I/А. · При невозможности поддержания на варфарине целевого МНО рекомендуют прием новых ПОАК – I/С. · Периодически нужно переоценивать необходимость проведения антикоагуляции и ее вариант – I/С. · У лиц с ФП и механическими протезами клапанов при прерывании приема варфарина рекомендовано применение НМГ или НФГ (“мостик”) с учетом баланса риска ТЭО / кровотечения – I/С. · У лиц с ФП без механических протезов клапанов при прерывании приема варфарина или новых ПОАК решение о применении подобного “мостика” также должно учитывать баланс риска ТЭО / кровотечения – I/С. · При трепетании предсердий антитромботическая терапия должна проводиться так же, как и при ФП – I/С. · При уровнях CHA2DS2-VASс = 0 – антитромботическую терапию можно не проводить – IIa/B. · При уровнях CHA2DS2-VASс = 1 можно (IIa/B): 1) антитромботическую терапию не проводить; 2) назначить ПОАК; 3) назначить АСК. · При коронарном стентировании у больных с ФП предпочтителен выбор непокрытого стента для уменьшения продолжительности двойной антитромботичекой терапии – IIb/C. · После коронарного стентирования у лиц с ФП и CHA2DS2-VASс ≥2 предпочтительно использовать клопидогрель в сочетании с варфарином, но без АСК – IIb/В. Новые ПОАК в такой комбинации уже разрешены в Европе с 2015г. · Дабигатран не должен применяться у больных с механическими протезами клапанов – III/B. |
|
Дозы ПОАК в зависимости от состояния функции почек (США, 2014): · Варфарин: при любой СКФ (в т.ч. на диализе) – на основании МНО- 2,0-3,0. · Дабигатран: (1) СКФ>60-по 150 мг 2 р/с; (2) СКФ 30-59-по 75-150 мг 2 р/с; (3) СКФ 15-30 – по 75 * мг 2 р/сут; (4) СКФ<15, в т.ч. диализ – не применять. · Ривароксабан (прием вечером во время еды): 1) СКФ>50-по 20 мг 1 р/с; 2) СКФ 15-50-по 15 мг 1 р/с; 3) СКФ<15, в т.ч. диализ – не применять. |
Примечания: ИИ – ишемический инсульт; ТИА – транзиторная ишемическая атака; НМГ – низкомолекулярный гепарин; НФГ – нефракционированный гепарин; АСК – ацетилсалициловая кислота; * 75 мг – доза есть в США.
Таблица 7. Некоторые аспекты применения дабигатрана (Прадакса)
|
· Прямой ингибитор тромбина; капсулы по 150 и 110 мг (доза 75 мг имеется в России, Европе и США); прием 2 р/сут (важна приверженность больного к лечению); при возникновении диспепсии – прием после еды. · Необходимо инструктировать больного не разжевывать, не раздавливать и не открывать капсулы, запивать нужно полным стаканом воды. · Выводится преимущественно почками. Не применяется при тяжелом снижении функции почек; при умеренном снижении функции почек требуется уменьшение дозы. · Проведение радиочастотной аблации по поводу ФП, а также кардиоверсии ФП на фоне лечения дабигатраном считается безопасным. · Дабигатран изучен у пожилых (средний возраст больных из ключевого исследования RE-LY (>18 тысяч больных – см. табл. 8) – 71 год). · У больных с ФП, ранее перенесших инфаркт миокарда, не отмечено повышения коронарного риска при использовании дабигатрана. Пока нет данных о применении дабигатрана у лиц с ФП после коронарного стентирования. · При ФП добавление к дабигатрану АСК дополнительно не снижает риск ТЭО, но существенно увеличивает кровотечения. |
|
При необходимости – порядок смены препаратов: · Варфарин → дабигатран: прервать варфарин и начать дабигатран, как только МНО станет <2,0. · Дабигатран → варфарин: При СКФ ≥ 50 мл/мин применение варфарина возможно за 3 дня, а при СКФ 30-50 мл/мин – за 2 дня до отмены дабигатрана · Иные антикоагулянты → дабигатран: для НМГ: начать дабигатран за 2 ч до момента, когда должно быть очередное введение НМГ. Для НФГ: начать дабигатран в момент остановки постоянной инфузии НФГ. · Дабигатран → иные антикоагулянты: начать НМГ / НФГ через 12 ч после приема последней дозы дабигатрана. |
|
Иные области применения: · Для лечения тромбоза глубоких вен и тромбоэмболии легочной артерии у больных, которые на протяжении 5дней уже получали лечение парентеральными антикоагулянтами. · Для профилактики рецидивов тромбоза глубоких вен и тромбоэмболии легочной артерии. Дозы для обоих показаний – по 150 мг 2 р/сут (после РКИ RE-COVER, RE-MEDY, RE-SONATE). |
Таблица 8. Сравнительная характеристика основных данных ведущих РКИ с новыми ПОАК при неклапанной ФП
|
Параметры |
RE-LY Дабигатран + |
ROCKET AF Ривароксабан |
|
Количество больных, препарат сравнения |
18.113 Варфарин (МНО 2-3) |
14.264 Варфарин (МНО 2-3) |
|
Средний возраст, лет |
71 |
73 |
|
Доза нового ПОАК |
По 150 (110) мг 2 р/с |
По 20 (15) мг 1 р/с |
|
Баллы CHA2DS2 * |
2,2 |
3,48 |
|
Инсульт / ТИА ранее, % |
20 |
55 |
|
ХСН, % |
32 |
62 |
|
Сахарный диабет, % |
23 |
40 |
|
Перенесенный ИМ, % |
17 |
16 |
|
СКФ (мл/мин, Кокрофт) |
69 |
67 |
|
Длительность РКИ |
2 года |
590 дней |
|
МНО 2-3 на варфарине |
64 |
55 |
|
«Первичная конечная точка» – инсульт + ТЭО ** |
ê на 35%, р<0,001
|
ê на 12%, р<0,001 |
|
Все инсульты ** |
ê на 37%, р<0,001 |
NS |
|
· из них ишемические ** |
ê на 24%, р=0,03 |
NS |
|
· из них геморрагические** |
ê на 74%, р<0,001 |
ê на 41%, р<0,01 |
|
ТЭО** |
NS |
NS |
|
Общая смертность** |
NS |
NS |
|
«Большие» кровотечения** |
NS |
NS |
|
· смертельные / жизнеугрожающие** |
ê на 19%, р = 0,04 |
0,2% против 0,5%, р=0,003 |
|
· интракраниальные** |
ê на 60%, р<0,001 |
0,5% против 0,7%, р=0,02 |
|
· желудочно-кишечные** |
é на 50%, р<0,001 |
é на 45%, р<0,05 |
Примечания: * – баллы по этой шкале ранее обычно использовались для оценки риска инсультов и ТЭО (сейчас – принята шкала CHA2DS2-VASc; ** – цифры означают различия с препаратом сравнения (ê = снижение; é = повышение; NS – нет достоверных различий); + – результаты приведены для дозы дабигатрана 150 мг/сут (которая указана в Рекомендациях как основная); Рамкой выделены ячейки, демонстрирующие особенно значимые позитивы дабигатрана.
Вопросы выбора между новыми ПОАК (табл. 9)
Проблема выбора между новыми ПОАК достаточно сложна и мировыми экспертами трактуется неоднозначно. Общепризнано, что ведущие РКИ с этими препаратами довольно существенно различались по контингентам обследованных и по особенностям протоколов, что не позволяет корректно сопоставлять их результаты. Прямых сопоставлений новых ПОАК между собой нет (и в будущем, по маркетинговым соображениям, ожидать этого сложно).
Все же некоторые из попыток предложить подходы, которые бы облегчили выбор и разграничили бы подгруппы больных с неклапанной ФП, где в большей степени был бы показан какой-то конкретный из новых ПОАК, рассмотреть можно. Они представлены в таблице 9.
Таблица 9. Возможные подходы к выбору между новыми ПОАК
|
ACC / AHA / HRS, США, 2014: «Эффективность новых ПОАК сложно сравнивать в отсутствие прямых сопоставлений между ними» |
|
ESC Working Group on Thrombosis, 2012: · С учетом имеющихся сейчас результатов ведущих РКИ все новые ПОАК представляются привлекательными альтернативами варфарину у лиц с неклапанной ФП. Прием варфарина остается стандартом лечения у 1) «хороших ответчиков» на него (с хорошим удержанием целевого МНО); 2) тех, кто не переносит новые ПОАК; 3) лиц с ХЗП 5 ст.; 4) пациентов, имеющих состояния, при которых новые ПОАК не изучены (например, протезы клапанов). · Место новых ПОАК в профилактике ТЭО неизвестно у постинсультных лиц без ФП, при онкологических заболеваниях, при митральном стенозе. · Выбор между новыми ПОАК затруднен тем, что 1) популяции больных, вошедших в основные РКИ с этими препаратами, а также протоколы таких РКИ разнятся; 2) нет данных прямых сравнений между новыми ПОАК. Дабигатран по 150 мг 2 р/с (со снижением дозы в части случаев) – хорошая замена варфарину (в РКИ RE-LY в сравнении с варфарином показал снижение риска геморрагических и ишемических инсультов, интракраниальных кровотечений при сравнимом риске больших кровотечений). Поскольку только дабигатран в дозе по 150 мг 2 раза в сутки приводит к достоверному снижению частоты как ишемического, так и геморрагического инсульта, у лиц, которые переносили ишемические инсульты несмотря на прием ривароксабана или апиксабана (ни один из этих препаратов в соответствующих исследованиях не обеспечивал достоверного снижения частоты ишемического инсульта в сравнении с варфарином), врач может рассмотреть возможность перевода пациента на дабигатран в дозе 150 мг 2 раза в сутки. Ограничением препарата является невозможность применения при СКФ менее 30 мл/мин. · Ривароксабан по 20 мг 1 р/с (со снижением дозы в части случаев) – еще одна альтернатива: в РКИ ROCKET AF документировано, что он не хуже варфарина для предупреждения ишемических инсультов и больших кровотечений, с более низким риском интракраниальных и более высоким – желудочно-кишечных кровотечений). |
В завершение обсуждения вопросов, связанных с ФП, авторы хотят еще раз подчеркнуть очень высокую важность своевременного начала и качественного проведения адекватной антитромботической терапии у подобных пациентов. К большому сожалению, многие врачи общей практики, а также часть кардиологов по-прежнему испытывают опасения и поэтому не назначают пероральные антикоагулянты. Значительную проблему составляет и врачебный нигилизм, в т.ч. проявляющийся нежеланием тратить время и силы на контроль МНО, на обсуждение преимуществ новых ПОАК и убеждение в важности их приема, на ведение с больным постоянной разъяснительной работы, которая столь необходима при длительном применении антитромботиков.
Между тем, каждый (почти каждый?) практический врач сталкивался со случаями развития ишемических инсультов у лиц с ФП, которые не принимали защищающую от этого антитромботическую терапию. Особенно яркое впечатление оставляют даже не случаи смерти от инсульта, но ситуации со значимым резидуальным неврологическим дефицитом (речь, движения, интеллект), часто инвалидизирующие до этого достаточно сохранного человека.
Нам нужно помнить об этих людях и осознавать, что мы можем предотвратить развитие инсультов при ФП. У нас есть для этого современные препараты. Мы должны уметь ими пользоваться на благо пациента.
Список литературы:
- Сулимов В.А., Голицын С.П., Панченко Е.П. и др. Диагностика и лечение фибрилляции предсердий. Рекомендации РКО, ВНОА и АССХ. – М. – 2012. [Электронный ресурс] Режим доступа: http://scardio.ru/content/Guidelines/FP_rkj_13.pdf
- 2013 ACCF/AHA Guideline for the Management of ST-Elevation Myocardial Infarction: A Report of the American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines [Электронный ресурс] / P.T. O’Gara, F. G. Kushner, D.D Ascheim // – 2013. – 89 р. – Режим доступа: http://circ.ahajournals.org/content/ 127/4/e362.full.pdf+html.
- Bonow R.O., Mann D.L., Zipes D.P., Libby P./ Braunwald’s Heart Disease, 9th-Elsevier.-2012.-1961p.
- Camm AJ, Lip GY, De CR, et al. 2012 focused update of the ESC Guidelines for the management of atrial fibrillation: An update of the 2010 ESC Guidelines for the management of atrial fibrillation * Developed with the special contribution of the European Heart Rhythm Association. Eur Heart J. 2012.
- Melmed S., Polonsky K.S., Larsen P.R., Kronenberg H.M./William’s Textbook of Endocrinology, 12th-Elsevier.-2011.-1829p.
- Nishimura RA, Otto CM, Bonow RO, Carabello BA, Erwin JP III, Guyton RA, O’Gara PT, Ruiz CE, Skubas NJ, Sorajja P, Sundt TM III, Thomas JD. 2014 AHA/ ACC guideline for the management of patients with valvular heart disease: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines. J Am Coll Cardiol 2014;63:e57–185
- Opie L.H. Drugs for the heart / L. Opie, B.J. Gersh. – Elsevier, – 592 p
- January C, Wann L, et al. 2014 AHA/ACC/HRS Guideline for the Management of Patients With Atrial Fibrillation: A Report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines and the Heart Rhythm Society. Circulation. 2014. – 129-187.






