Семинары
Уважаемые коллеги!
На свидетельстве участника семинара, который будет сгенерирован в случае успешного выполнения Вами тестового задания, будет указана календарная дата Вашего он-лайн участия в семинаре.
Семинар "Роль патологии верхних дыхательных путей в развитии бронхолегочных заболеваний и возможности терапии"
Автор: Козлова И.Ю.
Проводит: Республиканский Медицинский Университет
Рекомендован по специальностям: Педиатрия/Неонатология, Пульмонология, Семейная медицина/Терапия
Просмотров: 4 338
Дата проведения: с 22.06.2015 по 22.06.2016
Дыхательная система в современных условиях рассматривается с позиции концепции «единые дыхательные пути», что означает тесную анатомо-физиологическую взаимосвязь различных отделов респираторной системы, а именно, верхние и нижние дыхательные пути как единую морфофункциональную структуру со сходной реакцией их слизистых оболочек на различные триггеры и патологические воздействия.
При различных патологических процессах и воспалительных заболеваниях верхних дыхательных путей основными симптомами являются заложенность носа, ринорея и кашель. Непосредственными причинами кашля могут быть инфекционно-воспалительные заболевания верхних дыхательных путей (ВДП), острые респираторные вирусные инфекции (ОРВИ), аденоидит, синусит, фарингит, ларингит.
Для наилучшего понимания сути патологических процессов с точки зрения тесной взаимосвязи верхних и нижних отделов респираторной системы, стоит совершить экскурс в анатомо-физиологические особенности.
Вся дыхательная система подразделяется на две составляющие, необходимые для адекватного функционирования: воздухоносные и собственно респирабельные отделы. Воздухоносные пути представляют собой последовательно соединенные полости и трубки и начинаются с наружного носа. Нос состоит из спинки носа, переходящей в его верхушку. Боковые части (крылья носа) укреплены хрящевыми пластинками. Хрящевая перегородка носа с костной пластинкой разделяет полость носа на правую и левую половины.
Полость носа через отверстия – хоаны – сообщается с верхним отделом глотки – носоглоткой. На боковых стенках полости носа, образованных верхнечелюстными костями и решетчатыми лабиринтами, находятся три носовые раковины, свисающие в полость носа: верхняя, средняя и нижняя. Между ними имеются носовые ходы: верхний, средний и нижний. Верхняя часть полости носа выполняет обонятельную функцию, средняя и нижняя – дыхательную.
Внутренняя слизистая оболочка воздухоносных путей покрыта мерцательным эпителием. В слизистой оболочке дыхательных путей имеется большое количество бокаловидных железистых клеток, продуцирующих слизь. Верхние дыхательные пути непосредственно соприкасаются с атмосферным воздухом, который согревается, увлажняется и очищается от пылевых частиц с помощью ресничек мерцательного эпителия путем продвижения кверху и выведением наружу, в том числе с кашлем и чиханием. Здесь же обезвреживаются микробы.
Эпителий слизистой оболочки носовой полости состоит из клеток, несущих реснички на своей поверхности, и бокаловидных клеток, которые выделяют слизь на эпителиальную поверхность. Серозные и серомукозные железы находятся в соединительнотканном слое и также выделяют секрет на поверхность эпителия. Направленный поток жидкости, производимый ресничками, является важным компонентом неспецифического иммунного ответа. Если скоординированное движение ресничек нарушается, возникают острые и/или хронические инфекции дыхательных путей.
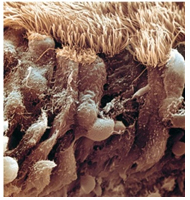
Рисунок 1. Эпителий носовой полости
В слизистой и подслизистой оболочках находится много кровеносных сосудов, благодаря которым вдыхаемый воздух согревается до температуры тела. В то же время при раздражении или повреждении слизистой оболочки могут возникать носовые кровотечения. Слизистая оболочка обонятельной области содержит большое количество обонятельных рецепторов, различающих запахи.
В носовую полость открываются придаточные пазухи носа: верхнечелюстной (гайморова), лобной, клиновидной и решетчатой костей.
Из полости носа воздух через хоаны попадает в носоглотку, а затем через ротовую часть глотки, в гортань. В ротовую часть глотки поступает также воздух при дыхании через рот.
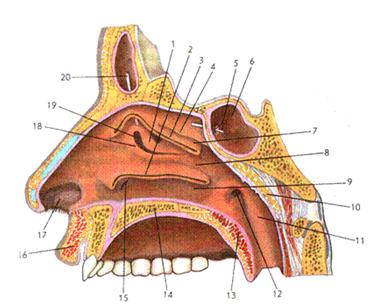
Рисунок 2. Полость носа. Носовые раковины и носовые ходы:
1 – большой решетчатый пузырек, 2 – нижняя носовая раковина (отрезана), 3 – средняя носовая раковина (отрезана), 4 – верхняя носовая раковина, 5 – апертура клиновидной пазухи, 6 – клиновидная пазуха, 7 – верхний носовой ход, 8 – средний носовой ход, 9 – нижний носовой ход, 10 – глоточная (аденоидная) миндалина, 11 – трубный валик, 12 – глоточное отверстие слуховой трубы, 13 – мягкое нёбо, 14 – твердое нёбо, 15 – носо-слезный канал, 16 – верхняя губа, 17 – преддверие полости носа, 18 – крючковидный отросток, 19 – решетчатая воронка, 20 – лобная пазуха и зонд в ее апертуре.
Гортань находится в передней части шеи, ниже подъязычной кости на уровне IV – VI шейных позвонков. Впереди гортани располагаются поверхностные мышцы шеи, сзади – гортанная часть глотки. Гортань подвижно соединена с подъязычной костью с помощью мышц и связок. При глотании и разговоре гортань смещается вверх и вниз. В нижней части гортань переходит в трахею.
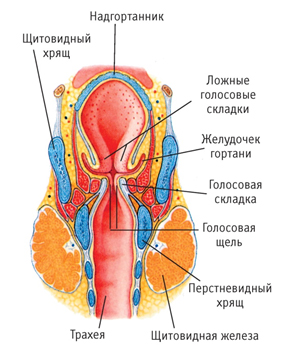
Рисунок 3. Анатомия гортани
Гортань образована хрящами, соединенными при помощи суставов и связок: щитовидный, перстневидный, черпаловидные и надгортанник. Самый крупный щитовидный хрящ состоит из двух четырехугольных пластинок, соединенных под прямым углом, образуя возвышение, более выраженное у мужчин, так называемое адамово яблоко. Ниже располагается перстневидный хрящ, соединенный с щитовидным хрящом при помощи двух суставов. На пластинке перстневидного хряща кзади имеются два подвижных черпаловидных хряща, а над ними – миниатюрные парные рожковидные и клиновидные хрящи. Вход в гортань закрыт надгортанником. Внутренняя поверхность гортани выстлана слизистой оболочкой.
Полость гортани делится на три отдела: верхний, средний и нижний. Верхний суживается книзу и является преддверием гортани. Средний отдел находится между преддверными (ложными) складками вверху и голосовыми (истинными) складками внизу.
Трахея и бронхи. Гортань в нижней части переходит в трахею, которая начинается на уровне VI шейного позвонка и заканчивается на уровне верхнего края V грудного позвонка. Трахея выполнена полукольцами в количестве 16-20, соединенными сзади связками. Слизистая оболочка трахеи покрыта мерцательным эпителием, имеет много желез и лимфоидных узелков.
В последующем трахея делится на два главных бронха: правый и левый. Правый главный бронх короче и шире, является как бы продолжением трахеи. Строение стенок главных бронхов схоже с трахеей. Их остов образован хрящевыми полукольцами. Главные бронхи в свою очередь делятся на долевые согласно количеству долей легких: три в правом и два в левом. Далее наблюдается дихотомическое деление бронхов на сегментарные, дольковые, образуя до 22–26 порядка ветвлений, что и составляет бронхиальное дерево. По мере уменьшения калибра бронхов гиалиновая хрящевая ткань сменяется эластическими хрящевыми пластинками, в мелких бронхах хрящевая ткань отсутствует полностью.
Легкие. Правое и левое легкие располагаются внутри грудной полости. Легкие покрыты серозной оболочкой – плеврой, которая образует замкнутую плевральную полость с небольшим количеством плевральной жидкости. Легкие конусовидной формы с закругленной верхушкой и основанием, обращенным к диафрагме. На уплощенной средостенной стороне расположены ворота легких, содержащие главный бронх, легочные артерия, нервы, легочные вены и лимфатические сосуды. Бронхи, сосуды, нервы образуют корень легкого.
Каждое легкое разделено бороздами на доли: правое – на три, левое – на две доли. В долях имеются сегменты (по 10 в каждом легком), которые в свою очередь состоят из долек, число их в каждом сегменте около 80. Внутри дольки имеется дольковый бронх, который разветвляется на 3–7 концевых бронхиолы. Концевые бронхиолы переходят в дыхательные бронхиолы и затем в альвеолярные ходы, заканчивающиеся альвеолами. Одна концевая бронхиола с ее разветвлениями – дыхательными бронхиолами, альвеолярными ходами и альвеолами образует легочный ацинус (гроздь) – структурная единица легкого. В ацинусе и происходит газообмен между воздухом альвеол и притекающей по капиллярам кровью. Общая дыхательная поверхность альвеол составляет около 120 м2.
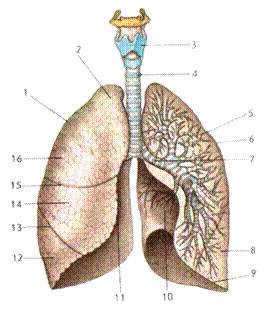 Рисунок 4. Строение легких
Рисунок 4. Строение легких
1 – правое легкое, 2 – верхушка легкого, 3 – гортань, 4 – трахея, 5 – левое легкое, 6 – верхняя доля, 7 – главный бронх левого легкого, 8 – нижняя доля левого легкого, 9 – нижний край левого легкого, 10 – сердечная вырезка, 11 – медиальный край правого легкого, 12 – нижняя доля правого легкого, 13 – косая щель, 14 – средняя доля правого легкого, 15 – горизонтальная щель, 16 – верхняя доля правого легкого
Особенности функционирования верхних дыхательных
путей (ВДП)
У здорового человека нормальным является носовое дыхание. Именно полость носа как начальный отдел респираторной системы регулирует как количество, так и качество доставляемого в нижние дыхательные пути воздуха. Особенности анатомического строения полости носа (относительная узость, извитые носовые ходы, соответствующее строение стенок полости носа и др.) способствуют ускорению и турбулентности воздушного потока, фильтрации ингалируемых частиц и полноценному мукоцилиарному клиренсу.
Общее сопротивление дыхательных путей определяется практически наполовину верхними отделами респираторного тракта, а именно полостью носа. Сопротивление носовой полости току воздуха поддерживает и увеличивает активность дыхательного рефлекса, обеспечивает колебание давления в грудной и брюшной полостях, что необходимо для адекватного функционирования сердечно-сосудистой системы. Основная роль в регулировании дыхательного объема легких отводится специфичным структурам полости носа: носовые раковины, носовые ходы, носовая перегородка. Полость носа контролирует также и качество поступаемого воздуха путем регулирования температуры, влажности, давления, состава и скорости перемещения воздушного потока в альвеолы. Дыхание носом обеспечивает аэрацию околоносовых пазух, которые оказывают влияние на функционирование самого носа, а также и среднего уха. Воздух, поступая через носовые ходы, согревается за счет выраженной васкуляризации слизистой оболочки и кавернозной ткани, представленной сосудистыми пространствами, лакунами, венозными сосудами. Особенностью кровотока в полости носа является движение крови в противоположном направлении потоку вдыхаемого воздуха, от задних отделов вперед к преддверию, что способствует лучшему согреванию. Проходимость носовой полости регулируется состоянием расположенной в слизистой оболочке полости носа кавернозной ткани, активность которой меняется в виде увеличения и уменьшения ширины просвета каждой из половин полости носа – так называемый носовой цикл, продолжительность которого колеблется от 1 до 6 часов. Вдыхаемый воздушный поток увлажняется за счет испаряемости жидкой части носового секрета, высокой поверхностной температуры тканей, относительно высокой скорости движения воздуха и большой площади соприкосновения воздуха со слизистой оболочкой полости носа. На увлажнение поступающего воздуха оказывают влияние и кровеносные сосуды передней части носовой перегородки – поле Киссельбаха.
Носовая полость выполняет и роль фильтра, способного задерживать большую часть патогенных ингалированных частиц, вирусов, бактерий, аллергенов и других. Микроорганизмы, не удаленные механическим путем, дополнительно обезвреживаются лизоцимом носовой слизи, обладающим бактерицидным действием.
Мукоцилиарный клиренс носа определяется состоянием реснитчатого эпителия слизистой оболочки полости носа с соответствующим количеством и свойствами ресничек, а также толщиной слоев слизистого покрытия, оптимальным соотношением клеток слизистой оболочки и подслизистых структур. Полость носа определяет и функцию обоняния, что обеспечивается поступлением частиц воздуха к рецепторам обонятельной области. Также необходимо отметить, что в нижний носовой ход открывается носослезный канал, поступающая слезная жидкость способствует усилению секреции слизистых желез полости носа, нейтрализации и выведению раздражающих веществ.
Нарушение носового дыхания приводит к снижению всех функций: дыхательной, барьерной, обонятельной, слезовыводящей. Патологические процессы слизистой оболочки носа вызывают значимые изменения на всех нижележащих уровнях дыхательных путей. Сужение просвета полости носа и последующее увеличение сопротивления току воздуха приводит к практически полному отсутствию носового дыхания и переходу на дыхание через рот, которое не создает необходимых условий для обработки вдыхаемого воздуха и способствует нарушению полноценного газообмена в легких. Различные по происхождению острые и хронические воспалительные процессы в слизистой оболочке полости носа, патологии околоносовых пазух вызывают нарушение аэродинамики потока воздуха и нарушают мукоцилиарный клиренс, причем во всех отделах дыхательной системы. Отек слизистой оболочки носа, гиперпродукция и изменения свойств слизи нарушают функционирование цилиарной системы с развитием паралича ресничек, что в свою очередь способствует персистенции вирусов и бактериальной суперинфекции с хронизацией воспалительного процесса.
Воспалительный процесс слизистой оболочки полости носа является наиболее частой причиной назальной обструкции, которая вносит существенный вклад в механизмы заболеваний не только верхних, но и нижних дыхательных путей (рис. 5). Кроме различного по этиологии воспалительного процесса в слизистой полости носа (инфекционное, аллергическое и др.), причинами назальной обструкции могут быть аномалии, последствия травм, гипертрофические изменения слизистой, инородные и опухолевые процессы (рис. 5).
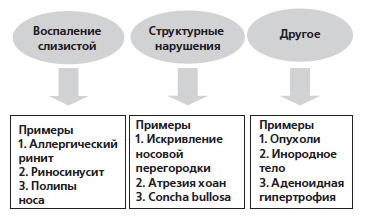
Рисунок 5. Основные причины назальной обструкции (Пухлик С.М., 2009)
Одни из основных патологий как верхних, так и нижних отделов дыхательной системы – инфекционные, диагностируются круглогодично, но в осенне-зимне-весенний период могут иметь массовый характер и чаще связаны с острыми респираторными вирусными инфекциями (ОРВИ).
ОРВИ – самые распространенные инфекционные заболевания повсеместно. Обычный взрослый человек в среднем за год переносит 2–3 эпизода ОРВИ, а дети – до 6–8 раз в год.
Наиболее частый симптом ОРВИ – кашель, возникает как следствие повреждения вирусом респираторного эпителия с развитием десквамации поверхностного слоя, расширением сосудов слизистой оболочки, гиперсекреции желез, гиперреактивности сенсорных окончаний респираторного эпителия под действием медиаторов воспаления. Именно эти изменения слизистой оболочки объясняют такие симптомы ОРВИ, как чихание, першение в горле, непродуктивный «навязчивый» кашель в первые дни заболевания.
В первые дни ОРВИ наблюдается гиперсекреция слизистых желез респираторного эпителия, дополнительное назначение отхаркивающих препаратов, особенно действующих на основе гастропульмонального рефлекса, не всегда эффективно. Трахеобронхиальный секрет – это многокомпонентный коллоидный раствор, состоящий из жидкой части (золь) и нерастворимой фазы (гель), представляющей собой макромолекулярные гликопротеиновые комплексы муцинов, сцепленные дисульфидными мостиками. В золевом слое совершают свое нормальное движение реснички эпителиальных клеток. Образование секрета является защитным механизмом, обеспечивающим увлажнение воздуха, эвакуацию инородных частиц, бактерий и вирусов.
В нормальных условиях слизь из нижних дыхательных путей (НДП) выделяется за счет колебания ресничек эпителиальных клеток слизистой оболочки бронхов и трахеи. Секрет трахеобронхиального дерева должен иметь низкую вязкость и хорошую текучесть, что зависит от соотношения воды и гликопротеидов, входящих в состав слизи. Увеличение вязкости секрета может быть обусловлено рядом патологических процессов, таких как общее обезвоживание организма, воспалительные реакции с гиперпродукцией бокаловидными клетками густой слизи. При ОРВИ нарушается мукоцилиарный клиренс и для эвакуации трахеобронхиального секрета подключается дополнительный механизм – кашель.
Кашель может возникать и при патологии верхних дыхательных путей, таких как синуситы, аденоидиты, риниты. Обычно такой кашель непродуктивный или малопродуктивный, навязчивый, связан с раздражением рефлексогенных зон глотки и гортани, стекающим по задней стенке секретом вышерасположенных отделов. Данный синдром носит название синдрома постназального затека (Post Nasal Drip Syndrom – PNDS). Данное состояние изолированно или в сочетании с другими заболеваниями является одной из частых причин острого или хронического кашля. В лечении такого кашля основным является санация носовой полости и пазух носа. Эффект от проводимой местной терапии может рассматриваться и как дополнительный диагностический критерий, позволяющий определить генез кашля и обосновать необходимость компьютерно-томографического исследования околоносовых пазух при отсутствии эндоскопической симптоматики.
Стойкий постоянный, приступообразный кашель с вязкой скудной мокротой или без таковой может наблюдаться и при остром или хроническом ларингите.
С другой стороны, кашель, как проявление заболеваний нижних отделов дыхательной системы, оказывает травмирующее действие на голосовые складки и утяжеляет воспаление слизистой оболочки гортани. Хронические поражения бронхолегочной системы могут способствовать спутогенному (через мокроту) инфицированию гортани.
Среди заболеваний верхних дыхательных путей наиболее распространенным является ринит – воспаление слизистой оболочки носовой полости.
Ринит (синоним: насморк) определяется, согласно Международному консенсусу, как заболевание слизистой оболочки носа, сопровождающееся ежедневно в течение часа и более хотя бы двумя из следующих симптомов: заложенность, выделения из носа, чиханье, зуд в носу. Ринит – одно из наиболее распространенных и древних заболеваний человека. Насморк появился практически одновременно с человеком.
Выделяют инфекционный, аллергический и неаллергический неинфекционный персистирующий ринит (Non-Allergic, Non-Infectious Persistent Rhinitis – NANIPER).
Острый инфекционный ринит может быть как самостоятельным заболеванием на фоне вирусных инфекций верхних дыхательных путей, так и симптомом других инфекционных процессов. Одним из частых этиологических факторов являются различные тропные к слизистой носа вирусы, до 85–90% всех случаев острого ринита. Вирусы, персистируя в клетках мерцательного эпителия слизистой носа, оказывают цитотоксический эффект, дистрофические изменения реснитчатых клеток, десквамацию эпителия, снижение частоты биения ресничек, увеличение объема с изменением характера назального секрета (рис. 6). Поверхность большего числа реснитчатых клеток приобретает вид плоского эпителия, сохранены только небольшие островки нормальной слизистой, это предрасполагает к нарушению мукоцилиарной системы. Все эти процессы приводят к нарушению мукоцилиарного клиренса и, соответственно, очистительной функции носа.
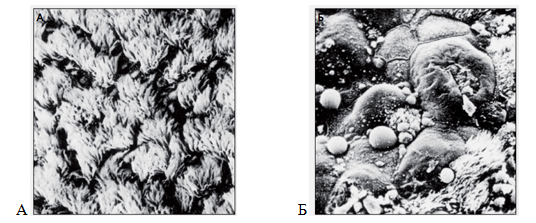
Рисунок 6. Морфологические особенности слизистой оболочки носа в норме (А) и при рините (Б)
При остром рините наблюдается отечность тканей носовой полости, причем отек распространяется на обе половины носа. Клинически в первые часы-сутки заболевания отмечается заложенность носа, зуд, сухость в полости носа, часто чихание, а также другие симптомы, такие как головная боль, недомогание, снижение обоняние, слезотечение, повышение температуры тела. Затем появляются прозрачные серозные выделения из носа в большом количестве, затрудненность дыхания. Позже выделения из носа приобретают слизисто-серозный или слизисто-гнойный характер. Может быть общее недомогание, нарушение сна из-за затруднения носового дыхания, изменение тембра голоса. Наблюдается стекание слизи по задней стенке глотки вследствие заложенности носа, это вызывает кашель, особенно ночью или в предутренние часы.
Ринит может проявляться как в острой, так и в хронической форме. Острый ринит возникает в результате воздействия на слизистую оболочку носовой полости бактериальной или вирусной инфекции. Как правило, при остром рините выздоровление наступает в течение 7–10 дней, но в некоторых случаях данное заболевание может перейти в хроническую форму.
Острый ринит может сопровождаться развитием таких осложнений, как синусит, отит и ларингит, трахеобронхит (если воспаление из полости носа перейдет в носовые придаточные пазухи, слуховую трубу, глотку или нижние дыхательные пути).
Хронический ринит подразделяется на три вида: катаральный, гипертрофический и атрофический.
Хронический катаральный ринит, как правило, является следствием острого ринита. Также его причинами могут быть пагубное воздействие окружающей среды (различные поллютанты, загазованность, профессиональные ингаляционные раздражители), нарушения кровообращения, патологии эндокринной системы, дисфункции вегетативной нервной системы, синусит, хронический аденоидит, наследственная предрасположенность. При хроническом катаральном рините мерцательный эпителий носовой полости видоизменяется, заменяясь на кубический, уменьшаются и исчезают реснички, увеличивается количество слизистых желез, количество и свойства выделяемой ими слизи.
Еще одна частая разновидность ринита – аллергический ринит, характеризуется IgE-опосредованной воспалительной реакцией слизистой оболочки носа, процесс развивается при контакте с аллергенами. Аллергический ринит может быть высоким фактором риска развития бронхиальной астмы, либо сопутствует астме в большинстве случаев. Клинически аллергический ринит характеризуется такими симптомами, как приступы внезапной заложенности носа и обильные водянисто-слизистые выделения (ринорея), которые появляются первыми и быстро прекращаются после устранения аллергена. Как аллергическое поражение слизистой оболочки полости, так и инфекционное, не может протекать без вовлечения в патологический процесс околоносовых пазух и носоглотки.
Воспаление придаточных пазух носа – синусит – чаще всего является осложнением таких инфекционных заболеваний, как ОРВИ, ринит, скарлатина, грипп, корь и т.д. Синусит может проявляться как в острой, так и в хронической форме. Симптомы острого синусита и обострений хронического синусита схожи: заложенность носа (чаще с одной стороны), обильные слизистые или слизисто-гнойные выделения из носовой полости, проявления интоксикационного синдрома в виде повышения температуры, общего недомогания, головной боли. К воспалениям отдельных придаточных пазух носа относятся такие заболевания, как аэросинусит, гайморит, фронтит, сфеноидит и этмоидит.
Еще одним важным проявлением патологии верхних дыхательных путей, как уже указано выше, проявляющимся основным симптомом – кашлем – является синдром постназального затекания (PNDS) изолированно или в сочетании с другими заболеваниями. Данный синдром является пожалуй наиболее частой причиной длительного кашля, особенно у детей. Под синдромом постназального затекания подразумевают изменения в виде воспалительного процесса верхних дыхательных путей (носоглотки, полости носа, околоносовых пазух), при котором отделяемое из полости носа стекает по задней стенке глотки в гортаноглотку, попадает в вестибулярный отдел гортани, что и стимулирует кашлевые рецепторы, а клинически проявляется кашлем.
Слизь, стекающая в трахею и бронхи, может вызывать их инфицирование, способствуя развитию трахеита и бронхита с соответствующими клиническими проявлениями, в том числе и появлением кашля. При локализации воспалительного процесса в задних группах околоносовых пазух, носоглотке кашель и стекание слизи по задней стенке глотки могут быть единственными проявлениями заболевания. Затекание назальной слизи в глотку и гортань в разное время суток проявляется по-разному. Так, ночью и во время горизонтального положения тела слизь, стекая в гортаноглотку, раздражает рефлексогенные зоны и вызывает кашель. В вертикальном положении слизь также стекает в гортаноглотку, но она проглатывается и практически не попадает на надгортанник, голосовые складки и не вызывает кашель. В связи с этим, характерный упорный кашель, как проявление постназального затека, беспокоит пациентов преимущественно в ночное время. При аускультации дыхание обычно не изменяется, хрипы не выслушиваются, при дополнительных исследованиях, в том числе рентгенологических, никаких изменений также не обнаруживается. В ряде случаев при наличии постназального затека кашель может быть вообще единственным симптомом. Такой кашель обычно сухой, хотя пациентом может восприниматься как продуктивный в связи с ощущением наличия слизи на задней стенке глотки. Зачастую кашель в подобных ситуациях трактуется неправильно и расценивается как проявление патологий трахеобронхиального дерева. Важна осведомленность врачей, в первую очередь амбулаторного звена, о наличии данного генеза кашля, при подозрении на PNDS нужно провести осмотр ЛОР-органов, при необходимости с применением эндоскопических исследований. Может также понадобиться аллергологическое обследование, рентгенография и/или компьютерная томография околоносовых пазух.
Резюмируя вышесказанное, следует помнить, что заболевания верхних дыхательных путей достаточно часто могут быть причиной кашля.
В лечении заболеваний ВДП (риниты, синуситы и др.) используются различные группы препаратов: сосудосуживающие, противомикробные, антигистаминные, мукоактивные. В целом, без учета особенностей каждой конкретной болезни, лечение предусматривает следующие направления:
– уменьшение отека слизистой и восстановление проходимости дыхательных путей;
– устранение инфекционного начала заболевания (противовирусные, антибактериальные, противомикробные средства);
– уменьшение или устранение застоя слизи в полостях верхних дыхательных путей (мукоактивные препараты).
Решающее значение в лечении ринита и синусита принадлежит своевременному устранению назальной обструкции, для чего используются сосудосуживающие средства назальные деконгестанты. Сам термин congestion означает закупорка, застой. Топические назальные деконгестанты – это препараты, вызывающие вазоконстрикцию сосудов слизистой оболочки полости носа (табл. 1). По своему действию данные препараты являются симпатомиметиками, они представляют собой либо агонисты α1- (фенилэфрин), α2- (инданазоламин, ксилометазолин, нафазолин, оксиметазолин, тетризолин) или αβ-адренергические рецептора (адреналина гидрохлорид), либо препараты, способствующие выделению норадреналина (эфедрина гидрохлорид) или предотвращающие утилизацию норадреналина (кокаина гидрохлорид). Деконгестанты стимулируют адренергические рецепторы гладкой мускулатуры сосудистой стенки, вызывая спазм сосудов и сужение их просвета, что в свою очередь уменьшает отечность слизистой оболочки и избыточную патологическую секрецию.
Таблица 1. Классификация топических сосудосуживающих препаратов по механизму действия (L. Malm, A. Anggard, 1993)
|
Механизм действия |
Международное непатентованное наименование |
|
α1-Адреномиметики |
Фенилэфрина гидрохлорид |
|
α2-Адреномиметики |
Инданазоламин, ксилометазолин, нафазолин, оксиметазолин, тетризолин |
|
αβ -Адреномиметики |
Адреналина гидрохлорид |
|
Способствующие выделению норадреналина |
Эфедрина гидрохлорид |
|
Предотвращающие утилизацию норадреналина |
Кокаина гидрохлорид |
Анатомические особенности сосудистого русла носа дают возможность быстрого поступления в просвет сосудов лекарственных препаратов с оказанием эффекта через короткое время после введения субстанции в полость носа.
К местным (топическим) деконгестантам предъявляются определенные требования: наличие максимально выраженного местного лечебного эффекта (этиотропного, патогенетического, симптоматического); отсутствие местных нежелательных воздействий, отсутствие повреждающего, угнетающего и раздражающего действий; отсутствие значимого системного, резорбтивного действия.
Изучение свойств деконгестантов продемонстрировало, что в основном они оказывают недифференцированную стимуляцию всех типов рецепторов: a-, b1– и b2-рецепторов. Сам адреналин вызывает быстрый, но непродолжительный сосудосуживающий эффект. Эфедрин в меньшей степени стимулирует адренорецепторы. При передозировке, особенно у детей и пожилых, могут развиваться головная боль, сердцебиение, гипертензия, возбуждение, тремор. Назначая препараты для уменьшения отека слизистой носа и улучшения отделения секрета необходимо учитывать не только их эффективность, но и возможные побочные действия.
По длительности действия препараты из группы деконгестантов делятся на препараты короткого действия (до 4–6 ч) – нафазолин, тетризолин и инданазолин; средней продолжительности (8–9 ч) – ксилометазолин и продолжительного действия (до 12 ч) – оксиметазолин, трамазолин (табл. 2).
Таблица 2. Сравнение начала, длительности и безопасности действия деконгестантов (по D. Passall et al., 2006)
|
Действующее вещество |
Начало действия |
Продолжительность действия |
Побочные эффекты |
|
Симпатомиметики |
|||
|
Адреналин |
5-6 сек |
20-30 мин |
|
|
Эфедрин |
10 мин |
3-4 час |
|
|
Фенилэфедрин |
15 мин |
1-2 час |
|
|
Производные имидазолина |
|||
|
Нафазолин |
15 мин |
2-6 час |
|
|
Тетризолин |
15 мин |
4-6 час |
|
|
Ксилометазолин |
20 мин |
10-11 час |
|
|
Хлоназолин |
5 мин |
8-12 час |
|
|
Оксиметазолин |
20 мин |
10-12 час |
|
|
Трамазолин |
5 мин |
11-12 час |
|
Исторические сведения
Первое описание надпочечников в XVI веке привел итальянский врач-анатом Бартоломео Евстахий (1552). Физиологическая роль надпочечников показана в исследованиях Томаса Аддисона (1855). Гормон мозгового слоя надпочечников и его физиологические эффекты описали Джордж Оливер и Эдвард Шэфер (G. Oliver, E.A. Schaefer, 1894). Параллельно им в 1894–1895 гг. Цибульский Н.О. и Симонович В.Ф. подробно изучили действие экстрактов из надпочечников, которые воздействовали на сердечно-сосудистую и нервную системы. В последующем экстракт надпочечников стал применяться для лечения болезни Аддисона, при рахите, кровотечениях, сердечной недостаточности, местно для лечения конъюнктивита, при заболеваниях дыхательной системы: стеноза гортани, бронхита, астмы отека легких, кровохарканья, для лечения различных форм ринитов, синуситов, ангин. Отмечен анемизирующий и гемостатический эффект, что дало основание применять его в хирургии носа. В 1897 г. Абель выделил из надпочечников овец активное вещество, быстро повышающее артериальное давление и частоту сердечных сокращений, а также улучшающее проходимость дыхательных путей. Данный гормон был обозначен «эпинефрин», в последующем он был назван «адреналин». В газете «Русский врач» (1902, № 39) впервые определены показания к применению адреналина при отравлениях морфием, опием и другими наркотическими веществами, а также в качестве сосудосуживающего и кровоостанавливающего средства в ларингологии и офтальмологии. Однако уже в то время были отмечены такие эффекты, как стеснение в груди и одышка при введении адреналина в дозе 0,2-0,3 мг, что свидетельствовало о его высокой токсичности. Кроме того, применение адреналина приводило к летальным случаям, впервые описанным в годы первой мировой войны.
В последующем и до наших дней адреналин нашел широкое применение в медицине: для остановки кровотечений и повышения эффективности, длительности и безопасности местной анестезии в хирургии; для купирования приступов бронхиальной астмы; при передозировке инсулина и гипогликемической коме; для снижения внутриглазного давления при глаукоме; в качестве деконгестанта в оториноларингологии; при аллергических реакциях немедленного типа на лекарственные вещества и другие аллергены; при остановке сердца и др.
Учитывая исторические и современные данные о свойствах симпатомиметиков, при их назначении необходимо помнить, что длительное (более 5–7 дней) и особенно бесконтрольное применение даже топических деконгестантов (чаще короткого действия) может вызвать как общие (тремор, возбуждение, сердцебиение, головная боль, нарушение сна), так и местные побочные эффекты: преходящее ощущение жжения, сухость в полости носа и носоглотки; синдром «рикошета» (rebound syndrome), проявляющийся увеличением объема нижних носовых раковин после прекращения действия препарата; нарушение вегетативной регуляции сосудов и желез полости носа с развитием назальной гиперреактивности. Данные побочные эффекты чаще проявляются у детей младшего возраста, пожилых и особо чувствительных к действию симпатомиметиков лиц.
Значимым отрицательным фактором применения топических назальных сосудосуживающих препаратов является высушивание слизистой оболочки носа. Происходит снижение секреторной активности бокаловидных клеток и слизистых желез, ухудшается мукоцилиарный клиренс, нарушается самоочищение околоносовых пазух. Все это ограничивает длительность применения назальных деконгестантов. Для уменьшения подобных проблем существуют препараты выбора, одним из которых является трамазолин, более эффективный, безопасный и удобный в применении.
Топические назальные деконгестанты кроме химического состава, длительности действия различаются между собой формой выпуска (капли, спреи, эмульсии, гели). В настоящее время предпочтение отдается назальным деконгестантам в виде спреев в связи с тем, что данная лекарственная форма более удобна в использовании; обеспечивает равномерное орошение слизистой носа; точное дозирование препарата; уменьшение риска передозировки и соответственно побочных эффектов. Капли, в форме которых выпускается большинство деконгестантов, сложно дозировать, так как большая часть введенного раствора стекает по дну полости носа в глотку, что не всегда обеспечивает необходимый лечебный эффект и вызывает риск передозировки. Конечно, в этом плане более выгодными выглядят дозированные аэрозоли –- спреи. До последнего времени применение спреев было ограничено возрастной категорией, сейчас уже имеются назальные деконгестанты в виде спреев, применение которых разрешено у детей старше 2 лет.
Кроме того, с целью увеличения эффективности и снижения частоты побочных эффектов в современных условиях применяют также комбинированные назальные деконгестанты, в состав которых, кроме сосудосуживающего вещества, входят противоаллергические, муколитические, противовоспалительные или антибактериальные компоненты. Необходимо отметить, что лечение инфекционного и аллергического ринита отличаются от терапии ринитов другой этиологии. Для лечения аллергического ринита с выраженной назальной обструкцией рекомендуются интраназальные глюкокортикостероиды (ИГКС) с минимальной системной биодоступностью. Топические ГКС значительно уменьшают выраженность аллергического воспаления, назальную гиперреактивность. Но действие их наступает постепенно – на 5–7 день терапии. ИГКС обладают низким профилем безопасности даже при длительном их применении у детей.
К сожалению, м ногие пациенты с хроническими воспалительными заболеваниями полости носа и околоносовых пазух длительно, годами, пользуются сосудосуживающими препаратами. Это приводит к развитию медикаментозного ринита, который имеет свои характерные особенности и требует от врача и самого пациента немалых усилий для устранения патологического процесса.
Одним из перспективных препаратов группы назальных деконгестантов для устранения отека слизистой оболочки является селективный симпатомиметик трамазолин.
По результатам клинических исследований пациентов с острым, хроническим и аллергическим ринитом (K.G. Liebrich и H.D. Renovanz,1962), продемонстрирована высокая активность трамазолина. Уже в течение первых 2–4 мин трамазолин вызвал вазоконстрикцию сосудов слизистой носа у большинства пациентов
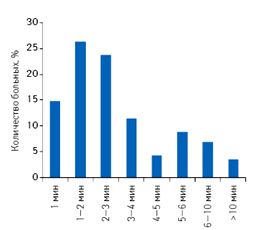
Рисунок 7. Быстрота действия трамазолина
K. Schumann и W. Mann (1975) также получили подтверждение быстрого начала и длительно сохраняющегося сосудосуживающего эффекта трамазолина у пациентов с острым инфекционным ринитом. Также через 5 мин после применения трамазолина достигался нормальный уровень носового сопротивления. Максимальное уменьшение отечности слизистой оболочки полости носа отмечено за 30 мин и даже по истечении 6 час эффект препарата оставался значительным (рис. 8).
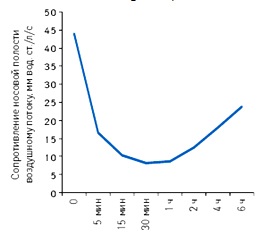
Рисунок 8. Продолжительность действия трамазолина
Среди производных имидазолина трамазолин является наиболее быстрым по началу действия, эффект достигается в течение 5 мин. Он также и самый продолжительный по действию среди назальных деконгестантов, до 12 час. У него достаточно благоприятный профиль безопасности (табл. 2).
Эффективность назальных деконгестантов доказана и для уменьшения заложенности носа при аллергическом рините. Такие препараты, в том числе производные имидазолина, используют в начале курса лечения пока не развился эффект основного лекарственного средства – топического ГКС. Трамазолин в ряде клинических исследований продемонстрировал высокую эффективность в устранении назальной обструкции при аллергическом рините. У большинства (87%) пациентов с аллергическим ринитом препарат начинал действовать уже через 5 мин. Степень уменьшения заложенности носа была выраженной у 64% и умеренной – у 34% наблюдаемых пациентов (L. Endre, 2003).
Резюмируя вышеизложенное, можно определить слагаемые успеха трамазолина: доказанная эффективность и благоприятный профиль безопасности, быстрота действия и продолжительный эффект, удобное применение с точным дозированием. Рекомендуется для устранения заложенности носа при ринитах инфекционной, аллергической этиологии и для улучшения дренажной функции при риносинуситах, остром среднем отите. Дополнительное применение в составе препарата глицерина, ментола, эвкалиптола и камфоры значимо снижают выраженность побочного эффекта – сухости слизистой носа. Препараты с устройством в виде спрея, возможность применения в любом положении пациента увеличивают приверженность к лечению и в конечном итоге – эффективность терапии патологии носа.
Список литературы:
1. Лопатин А.С. Аллергический ринит. Рус. мед. журн., 2003, 11(8): 446–453
2. Кривопустов С.П. Острые риниты у детей. Дитячий лікар, 2009, 1(1): 15–18.
3. Пухлик С.М. Трудности и ошибки в диагностике и лечении аллергического ринита // Здоров’я України. – 2010. – № 4. – С. 42–43.
4. Joniau S., Bradshaw A., Esterman A. Reflux and laryngitis: a systematic review // Otolaryngol. Head Neck Surg. 2007. Vol. 136, № 5. P. 686–692.
5. Пискунов Г.З., Пискунов С.З. Клиническая ринология. М: Миклош 2002.
6. Гаджимирзаев Г.А., Багомедов М.М. О роли нарушения носового дыхания в патогенезе бронхолегочных заболеваний. Экспериментальное исследование. Рос. ринология, 2008. – № 2, с. 56.
7. Кривопустов С.П. Острые риниты у детей // Дитячий лікар. – 2009. – № 1(1).
8. Ходзицкая В.К., Ходзицкая С.В. Назальная обструкция: некоторые аспекты морфологии, этиопатогенеза, клиники и лечения // Укр. Мед. Часопис, 2012, 1 (87): 111–114.
9. Заплатников А.Л. Топические деконгестанты в педиатрической практике: безопасность и клиническая эффективность. Педиатрия, 2006, 6: 69–75.
10. Овчаренко Л.С., Вертегел А.А., Андриенко Т.Г. и др. Назальные деконгестанты и солевые растворы для лечения ринитов у детей: безопасность и перспективы. Медична газета «Здоров’я України XXI сторіччя», 2008, 18: 42–43.
11. Тарасова Г.Д. Топические деконгестанты в комплексной терапии заболеваний верхних дыхательных путей. Педиатрическая фармакология, 2006, 3(3): 65–68.
12. Hochban W., Althoff H., Ziegler A. Nasal decongestion with imidazoline derivatives: acoustic rhinometry measurements. Eur. J. Clin. Pharmacol., 1999, 55(1): 7–12.
13. Passàli D., Salerni L., Passàli G.C. et al. Nasal decongestants in the treatment of chronic nasal obstruction: efficacy and safety of use. Expert Opin. Drug Saf., 2006, 5(6): 783–790.
14. Терещенко С. Ю. Длительный кашель у детей: вопросы диагностики и терапии // Consilium medicum. Педиатрия. 2010, № 4, с. 18–27.
15. Berliti S. Chronic Laryngitis, Infectious or Allergic: Head and Neck Pathology. Philadelphia: Churchill Livingstone; 2002: 319–335.
16. Curley F. J., Irwin R. S., Pratter M. R. et al. Cough and the common cold // Am Rev Respir Dis. 1988; 138: 305–311.
17. Holmes R. L., Fadden C. T. Evaluation of the patient with chronic cough // Am Fam Physician. 2004, May 1; 69 (9): 2159–2166.
18. Favre L., Dreher T. Leuenberder Chronic cough: practical aspects P // Rev. Med. Suisse. 2006, Nov 15; 2 (87): 2605–2609.
19. Irwin R. S., Curley F. J. The treatment of cough. A comprehensive review // Chest. 1991; 99; 1477–1484.
20. Pratter M. R. Cough and the Common Cold ACCP Evidence-Based Clinical Practice Guidelines // Chest. 2006, 129, 1 suppl.; 129; 72S–74S.
21. Каманин Е.И., Стецюк О.У. Инфекции верхних дыхательных путей и ЛОР–органов. Практическое руководство по антиинфекционной химиотерапии /Под ред. Страчунского Л.С., Белоусова Ю.Б., Козлова С.Н. Смоленск: МАКМАХ, 2007, с. 248–258.
22. Зубков М.Н. Алгоритм терапии острых и хронических инфекций верхних и нижних дыхательных путей // РМЖ. – 2009. – т.17. – № 2.– С. 123–131.
23. Пухлик С.М., Нейверт Э.Г. Новый подход к лечению детей с гипертрофией глоточной миндалины. // Журн. ушн., нос. и горл. бол. 2000. – № 2. – C. 37.
24. Пухлик С.М. Назальные деконгестанты – за и против // Здоров’я України, 2009, 9/1. – 32-33.
25. Шиленкова В.В., Марков Г.И., Мазетов Г.С., Маслов С.А., Корочкина Н.Ф. Комплексный подход к лечению воспалительных заболеваний околоносовых пазух и носоглотки в детском возрасте. // Вест. оторинолар. 1997. – № 5. – С. 28-30.
26. Волосовец А.П., Кривопустов С.П., Молочек А.И. и др. Использование назальных деконгестантов в педиатрической практике // Здоров’я України. – 2007. – № 5(1).
27. Овчаренко Л.С., Вертегел А.А., Андриенко Т.Г. и др. Назальные деконгестанты и солевые растворы для лечения ринитов у детей: безопасность и перспективы // Здоров’я України. – 2008. – № 18. – С. 4243.
28. Тарасова Г.Д. Топические деконгестанты в комплексной терапии заболеваний верхних дыхательных путей // Педиатр. фармакол. – 2006. – Т. 3, № 3. – С. 5458.
29. Passali D. et al. Nasal decongestants in the treatment of chronic nasal obstruction: efficacy and safety of use // Exp. Opinion Drug Safety. – 2006. – 5(6).
30. Гаращенко Т.И. Мукоактивные препараты в лечении заболеваний носа и околоносовых пазух // Русский медицинский журнал. – 2001. – Том 9. – № 19.
31. Пухлик С.М. Назальные деконгестанты – за и против // Ринологія, 2008. – №4. – С. 36-51.
32. Schumann K., Mann W. Treatment of acute unspecific rhinitis – findings with Tramazolin and Clenbuterol. // Med. Monatsschr., 1975, 29(9): 412–416.
33. Endre L. A szimpatikuz idegrendszer szerepe a nathaban es egy szimpatomimetikus hatusu orrspray – a Rhinospray plus – hatasa szenanathas gyermekek tuneteire // Haziorvos Tovabbkepzo Szemle, 2003. – 8. – 417-421.
34. Ходзицкая В.К., Ходзицкая С.В. Нарушение и коррекция мукоцилиарного клиренса при заболеваниях дыхательных путей и ЛОР-органов // Болезни и антибиотики, 2010. – 1 (03).







