Семинары
Уважаемые коллеги!
На свидетельстве участника семинара, который будет сгенерирован в случае успешного выполнения Вами тестового задания, будет указана календарная дата Вашего он-лайн участия в семинаре.
Семинар "СУПРАВЕНТРИКУЛЯРНЫЕ ТАХИКАРДИИ У ДЕТЕЙ: КЛИНИКА, ДИАГНОСТИКА, МЕТОДЫ ЛЕЧЕНИЯ"
Автор: Пшеничная Е.В.
Проводит: Республиканский Медицинский Университет
Рекомендован по специальностям: Кардиология, Педиатрия/Неонатология, Семейная медицина/Терапия
Просмотров: 4 045
Дата проведения: с 09.11.2014 по 09.11.2015
Рекомендован : педиатрам, семейным врачам, детским кардиологам, детским неврологам, неонатологам.
Актуальность проблемы. Тахиаритмии являются наиболее частыми и клинически значимыми нарушениями ритма сердца (НРС) у детей. Частота суправентрикулярных тахикардий (СВТ) у детей без пороков сердца составляет от 1 на 250 до 1 на 1000, СВТ составляют 95% от всех тахикардий у детей. Примерно у 50% детей СВТ диагностируется в периоде новорожденности.
В большинстве случаев СВТ не являются жизнеопасными НРС, однако, раз возникнув, они сохраняются на долгие годы, значительно ухудшая качество жизни ребенка. У части детей приступы тахикардии имеют тяжелое клиническое течение, сопровождаются нарушениями гемодинамики, синкопальными состояниями. С рядом суправентрикулярных тахикардий связан риск внезапной сердечной смерти. Жизнеопасные состояния возникают у детей с синдромом Вольфа-Паркинсона-Уайта, при сочетании тахикардии со структурной патологией сердца, при хронических тахикардиях, при появлении аритмогенного эффекта в период приема антиаритмических препаратов (ААП), применяемых для лечения суправентрикулярных тахикардий.
В настоящее время радиочастотная аблация (РЧА) является радикальным методом лечения и имеет высокую эффективность при большинстве СВТ. В то же время сохраняет эффективность антиаритмическая терапия (ААТ), применяемая для купирования приступов тахикардии, а также для предупреждения повторных пароксизмов или лечения хронических форм у детей младшего возраста. Клиническое течение, прогноз заболевания и выбор метода лечения в первую очередь определяются механизмом тахикардии, возрастом ребенка и сопутствующей патологией сердца.
Общая цель: уметь диагностировать и определять тактику ведения ребенка с пароксизмальной тахикардией.
Конкретные цели: выделить основные клинические и электрокардиографические признаки пароксизмальной тахикардии, составить план обследования пациента, поставить наиболее вероятный клинический диагноз, определить план лечебно-профилактических мероприятий.
Содержание обучения
Теоретические вопросы
1. Определение пароксизмальной тахикардии (ПТ).
2. Этиопатогенез ПТ у детей.
3. Клинико-электрокардиографические признаки различных видов ПТ у детей.
4. Современные методы обследования детей с ПТ.
5. Принципы лечения ПТ в детском возрасте.
6. Прогноз клинического течения ПТ у детей.
7. Меры профилактики ПТ у детей.
Ориентировочная основа деятельности
Во время подготовки к занятию необходимо ознакомиться с основными теоретическими вопросами с помощью источников литературы.
ОПРЕДЕЛЕНИЕ, КЛАССИФИКАЦИЯ
Суправентрикулярная (наджелудочковая) тахикардия (СВТ) – это три и более последовательных сокращения сердца с частотой, превышающей верхнюю границу возрастной нормы у детей, с локализацией электрофизиологического механизма выше бифуркации пучка Гиса – в синусовом узле, миокарде предсердий, атриовентрикулярном соединении, устьях полых и легочных вен, а также аритмия с циркуляцией волны возбуждения между предсердиями и желудочками.
МКБ Х содержит следующие шифры:
I 47.1 – пароксизмальная суправентрикулярная тахикардия, АВ-узловая тахикардия, эктопическая (фокусная) предсердная тахикардия;
I 45.6 – синдром Вольфа-Паркинсона-Уайта;
I 48 – фибрилляция-трепетание предсердий.
М.А. Школьниковой предложена имеющая в настоящее время наибольшую распространенность клинико-электрофизиологическая классификация суправентрикулярных тахикардий:
I. Клинические варианты СВТ:
1. Пароксизмальная тахикардия:
− устойчивая (длительность приступа 30 с и более);
− неустойчивая (длительность приступа менее 30 с).
2. Хроническая тахикардия:
− постоянная;
− постоянно-возвратная.
II. Клинические формы СВТ:
1. Синусовые тахикардии:
− Синусовая тахикардия (функциональная).
− Хроническая синусовая тахикардия.
− Синоатриальная реципрокная тахикардия.
2. Предсердные тахикардии:
− Очаговая (фокусная) предсердная тахикардия.
− Многоочаговая или хаотическая предсердная тахикардия.
− Инцизионая предсердная тахикардия.
− Трепетание предсердий.
− Фибрилляция предсердий.
3. Тахикардии из АВ-соединения:
− Атриовентрикулярная узловая реципрокная тахикардия.
− Очаговая (фокусная) тахикардия из АВ-соединения.
4. Тахикардии с участием дополнительных проводящих путей (ДПП):
− Пароксизмальная ортодромная АВ-реципрокная тахикардия с участием ДПП.
− Хроническая ортодромная АВ-реципрокная тахикардия с участием медленного ДПП.
− Пароксизмальная антидромная АВ-реципрокная тахикардия с участием ДПП.
− Пароксизмальная АВ-реципрокная тахикардия с предвозбуждением (с участием нескольких ДПП).
МЕТОДЫ И АЛГОРИТМЫ ДИАГНОСТИКИ СУПРАВЕНТРИКУЛЯРНЫХ ТАХИКАРДИЙ У ДЕТЕЙ
Диагностика СВТ основана на ее документальном подтверждении на ЭКГ. Если тахикардия зарегистрирована, то диагностический поиск в первую очередь направлен на выявление ее источника, т.е. вида тахикардии, что имеет принципиальное значение для объема дальнейшего обследования, прогноза и выбора метода лечения. Если возникает лишь предположение, что у ребенка может быть СВТ, то главной задачей становится подтверждение ее наличия.
Поводом для обследования служат жалобы ребенка или его родителей на:
1) повторные приступы сердцебиения;
2) синкопальные и пресинкопальные состояния неясной этиологии;
3) повторные эпизоды внезапной слабости, вялости у детей грудного и младшего возраста;
4) высокая частота пульса при осмотре ребенка.
Основные методы обследования для выявления СВТ:
1. При анализе анамнеза существенное значение имеет возраст первого приступа, связь с перенесенными заболеваниями, вакцинацией; провоцирующие СВТ факторы; циркадность приступов; их длительность; особенности купирования; частота пароксизмов в течение месяца; ЧСС во время приступа; субъективные ощущения во время приступа.
2. Клинический анализ крови и мочи важен для исключения воспалительного процесса, анемии.
3. При проведении биохимического анализа крови имеют значение электролиты крови, уровень «ферментов мышечного распада» (тропонин-I, креатинфосфокиназа, МВ-фракция, лактатдегидрогеназа-1), липидный спектр крови (холестерин, триглицериды; по показаниям – липопротеиды высокой и низкой плотности), активность печеночных ферментов (АСТ, АЛТ), глюкоза; гормоны щитовидной железы (ТТГ, Т4 свободный, антитела к тиреопероксидазе, в том числе при назначении и в процессе лечения кордароном).
4. Стандартная ЭКГ покоя.
5. ЭКГ в 12 отведениях (или хотя бы в одном отведении) во время приступа тахикардии.
6. Холтеровское суточное или более длительное мониторирование ЭКГ: оценка состояния базисного ритма в дневное и ночное время, наличие сопутствующих нарушений ритма и проводимости, процентная представленность гетеротопного ритма, циркадность аритмии, показатели вариабельности сердечного ритма, оценка эффективности ААТ.
7. Стресс-тесты (велоэргометрия, тредмил-тест, психологические тесты): исследование реакции ритма, миокарда и артериального давления на психоэмоциональную и физическую нагрузку, выявление предположительно вагозависимых и симпатозависимых аритмий, определение адаптации интервала QT на нагрузке.
8. Эхокардиография (ЭхоКГ) с допплеровским анализом и цветным картированием: исключение структурной патологии сердца, оценка морфометрических показателей, выявление признаков аритмогенной дисфункции, оценка гемодинамической значимости (эффективности) тахикардии.
9. УЗИ щитовидной железы: исключение органических изменений в щитовидной железе, в том числе при назначении и в процессе лечения кордароном.
10. ЭЭГ-исследование: оценка состояния биоэлектрической активности мозга, нарушения состояния структур мезо- и диэнцефального уровня, выявление пароксизмальной готовности мозга, ЭЭГ-паттернов.
11. Чреспищеводное электрофизиологическое исследование: воспроизведение и регистрация тахикардии, проведение топической диагностики аритмии.
КЛИНИКО-ЭЛЕКТРОКАРДИОГРАФИЧЕСКАЯ ХАРАКТЕРИСТИКА ДЕТЕЙ С ТАХИКАРДИЯМИ
СИНУСОВАЯ ТАХИКАРДИЯ
Синусовую тахикардию диагностируют при регистрации синусового ритма высокой частоты (ЧСС на уровне 95-го перцентиля и выше) на всех ЭКГ покоя (табл. 1). При этом различают синусовую тахикардию:
− умеренную (I степени) – учащение сердечного ритма на 10-20 % выше возрастной нормы;
− среднюю (II степени) – на 20-40%;
− выраженную (III степени) – на 40-60%.
Таблица 1. Процентильное распределение ЧСС (уд/мин) у здоровых детей 0-17 лет (по Макарову Л.М., 2006 и *Davignon A. et al.,1980)
|
Возраст |
2‰ |
5‰ |
25‰ |
50‰ |
75‰ |
95‰ |
98‰ |
|
до 1 года* |
94 |
122 |
155 |
||||
|
1-3 дня* |
91 |
124 |
158 |
||||
|
3-7 дней* |
90 |
128 |
166 |
||||
|
7-30 дней* |
106 |
148 |
182 |
||||
|
1-3 мес.* |
120 |
149 |
179 |
||||
|
3-6 мес.* |
105 |
142 |
185 |
||||
|
6-12 мес.* |
107 |
132 |
168 |
||||
|
1-2 года |
86 |
86 |
102 |
120 |
130 |
166 |
187 |
|
3-4 года |
75 |
79 |
91 |
100 |
109 |
121 |
140 |
|
5-7 лет |
67 |
71 |
82 |
89 |
100 |
120 |
122 |
|
8-11 лет |
55 |
59 |
70 |
79 |
91 |
107 |
115 |
|
12-15 лет |
53 |
57 |
68 |
77 |
86 |
104 |
112 |
|
16-17 лет |
48 |
53 |
64 |
71 |
80 |
100 |
107 |
* – данные Davignon A. et al., 1980.
Синусовая тахикардия возникает в результате нейрогуморальных воздействий на пейсмейкерные клетки и морфологических изменений в самом синусовом узле (СУ) и обусловлена повышением автоматизма основного водителя ритма – синоатриального узла. В ее основе могут лежать повышение тонуса симпатической и/или снижение тонуса парасимпатической нервной системы, повышенная чувствительность к катехоламинам адренорецепторов даже при нормальном их содержании. В результате в СУ развивается функциональная диссоциация с непродолжительной блокадой в синоатриальном проведении, что может приводить к развитию тахикардии. Имеются клинические наблюдения, доказывающие, что предсердная экстрасистолия приводит к развитию синусовой тахикардии.
Гемодинамически синусовая тахикардия чаще всего сопровождается увеличением минутного объема кровообращения и коронарного кровотока. Однако при длительной выраженной тахикардии и укороченной диастоле отмечается несоответствие коронарного кровотока возросшей работе сердца, в результате чего развиваются дистрофические изменения.
Физиологическая тахикардия возникает при физической и психоэмоциональной нагрузках, переходе в ортостаз, страхе, при повышении температуры окружающей среды, после обильного приема пищи и жидкости, в душном помещении и при высокой гипоксии. Она характеризуется постепенным, в течение 20-30 секунд, нарастанием ЧСС с быстрым (в течение 3-5 мин) восстановлением ритма после окончания нагрузки или воздействия перечисленных факторов среды.
Экстракардиальная патологическая синусовая тахикардия возникает при повышении температуры тела, ацидозе, гипогликемии, гипоксемии, связанной с анемией или поражением легких, при феохромоцитоме и тиреотоксикозе, инфекционном токсикозе (нейротоксикозе), при приеме или передозировке лекарственных препаратов: адреналина, изадрина, эуфиллина, атропина, ингаляции больших доз агонистов β2-адренорецепторов (тербуталина, сальбутамола и др.). Для нее характерно умеренное повышение ЧСС в покое и неадекватное учащение сердечного ритма в ответ на обычные физические и психоэмоциональные нагрузки, удлиненное время реституции. Такая синусовая тахикардия чаще возникает у девочек в препубертатном периоде, связана с гиперкатехоламинемией и гиперсимпатикотонией.
Кардиальными причинами патологической синусовой тахикардии могут являться органические поражения сердца воспалительного (кардит) ишемически-некротического (ИБС, инфаркт миокарда), дегенеративного (идиопатические кардиомиопатии) или дистрофически-склеротического характера (миокардиодистрофия, миокардиосклероз), а также гипер- и гипокалиемия, гипомагниемия. Постоянная синусовая тахикардия различной степени выраженности характерна для сердечной и сосудистой недостаточности, врожденных и приобретенных пороков сердца. Данный вид тахикардии обусловлен нарушением сердечной деятельности и характеризуется персистирующим повышением ЧСС в состоянии покоя, не соответствующим уровню физического, эмоционального, патологического или фармакологического стресса.
Хроническую синусовую тахикардию диагностируют при наличии синусовой тахикардии в покое (по данным ЭКГ) в течение 3 и более месяцев. Девочки страдают этим видом нарушения ритма в 3 раза чаще, чем мальчики. Хроническая синусовая тахикардия может быть проявлением стойкого нарушения нейрогуморальной регуляции сердечного ритма.
Клинически дети чаще всего переносят умеренную синусовую тахикардию удовлетворительно, но при выраженной тахикардии появляются жалобы на сердцебиение, дискомфорт, иногда на боли в области сердца, ощущения «биения» в ушах, особенно у эмоционально лабильных детей в препубертатном периоде.
Симптомами хронической синусовой тахикардии бывают ощущение сердцебиения, усиливающееся при нагрузке. Эта аритмия характерна для детей школьного возраста, ее часто встречают в пубертатном периоде. Несмотря на постоянно учащенный сердечный ритм, дети испытывают сердцебиения при эмоциональных и физических нагрузках. Среди других симптомов – нарушения засыпания, снохождение и сноговорение, невротические реакции, тики, заикание, гипергидроз ладоней и стоп.
Физикально при функциональной тахикардии возможны изменения окраски кожных покровов (резкое побледнение или покраснение), учащение дыхания. В сердечно-сосудистой системе – усиление I тона сердца, синусовая тахикардия при органическом поражении сердца (миокардит, дилатационная кардиомиопатия и др.), как правило, сопровождается ослаблением I тона на верхушке, акцентом II тона над легочной артерией.
Для синусовой тахикардии характерны следующие электрокардиографические признаки (рис. 1):
1) интервал ТР укорочен или отсутствует;
2) зубец Р номотопный, заостренный, увеличен по амплитуде и уменьшен по продолжительности;
3) интервалы РQ и QТ укорочены;
4) сегмент SТ может быть смещен ниже изолинии;
5) амплитуда зубца Т снижена и амплитуда зубца U увеличена.
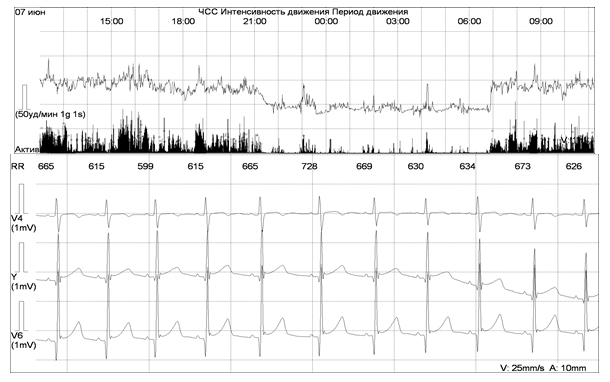
Рисунок 1. Выраженная тахикардия днем у девочки М., 7 лет. ЧСС ночью в пределах возрастной нормы (верхний график – тренд ЧСС за сутки)
Синусовую тахикардию следует дифференцировать с пароксизмальной и непароксизмальной тахикардиями, особенно если ЧСС превышает 210-220 уд/мин у детей раннего возраста и 150-160 уд/мин у школьников. При пароксизмальной тахикардии сердечный ритм обычно значительно более частый и ригидный (без дыхательных колебаний). Тахикардия лучше выявляется при кардиоритмометрии, возникает приступообразно, сопровождается появлением выраженного чувства дискомфорта. Приступ может спонтанно прекращаться после проведения пробы Ашнера, Вальсальвы, надавливании на каротидный синус и т.д. Отличия синусовой тахикардии от предсердной непароксизмальной тахикардии следующие:
1) при синусовой тахикардии зубцы Р определяются лучше, а при предсердной они меньше и необычные по конфигурации;
2) при синусовой тахикардии частота сокращений может меняться, при предсердной она остается постоянной;
3) при снятии ЭКГ на длинной ленте можно зарегистрировать возврат от эктопического ритма к синусовому.
Синусовая тахикардия обычно не требует специального лечения, исчезновение или устранение причины синусовой тахикардии в большинстве случаев приводит к восстановлению нормальной частоты синусового ритма.
Лечение хронической синусовой тахикардии у детей обычно комплексное и длительное. Оно включает нормализацию режима дня, питания, кардиотрофическую терапию, препараты калия, физиотерапию. При выраженной синусовой тахикардии, наличии жалоб, клинических проявлениях возможно назначение антиаритмической терапии. В этом случае препаратами выбора являются β-адреноблокаторы, блокаторы кальциевых каналов.
ГЕТЕРОТОПНЫЕ ПАРОКСИЗМАЛЬНЫЕ СУПРАВЕНТРИКУЛЯРНЫЕ ТАХИКАРДИИ
Принципиальным для клинической практики является выделение пароксизмальной и непароксизмальной тахикардии. Пароксизмальные нарушения сердечного ритма – одна из наиболее актуальных проблем современной кардиологии. По данным Американской ассоциации кардиологов (2011), эти нарушения ежегодно становятся причиной смерти 300-600 тыс. человек различного возраста, т.е. одной смерти каждую минуту.
Пароксизмальная тахикардия (ПТ) – это гетерогенная группа тахиаритмий, характеризующихся внезапностью появления, высокой частотой сердечных сокращений с нормальной их последовательностью, непродолжительным течением (от нескольких секунд до нескольких часов, редко дней) и внезапной нормализацией сердечного ритма.
ПТ составляют 10,2-29% всех нарушений ритма сердца у детей, выявляются с частотой 1 на 25 000 у детского населения и у 5% больных с врожденными пороками сердца.
Факторами, предрасполагающими к возникновению приступов ПТ, являются пре- и перинатальная патология с ранним резидуально-органическим поражением ЦНС и гипертензионно-гидроцефальный синдром, ведущие к церебральной дисфункции преимущественно диэнцефально-стволового уровня, неблагоприятный социально-семейный анамнез, инфекционные заболевания (острые респираторные, пневмонии и др.), катетеризация сердечных полостей и ангиокардиография, закрытые травмы сердца, операции на сердце. К провоцирующим факторам относятся также стрессорные и эмоциональные эксцессы, повышение температуры тела, физические и умственные нагрузки, передозировка сердечных гликозидов и симпатомиметиков. Органическими причинами ПТ являются врожденный и приобретенный кардит, эндомиокардиальный фиброэластоз, идиопатическая кардиомиопатия, врожденный порок сердца (атриовентрикулярная коммуникация, дефект межпредсердной перегородки, аномалия Эбштейна и др.). Однако у 50-70% детей с ПТ не удается обнаружить структурную патологию сердца.
В физиологических условиях синусовый узел доминирует над остальными участками проводящей системы сердца ввиду своей большей пейсмекерной активности. При патологических состояниях, сопровождающихся подавлением синусового узла или увеличением скорости спонтанной деполяризации нижележащих отделов проводящей системы сердца, функцию основного водителя ритма может взять на себя другой участок проводящей системы сердца и даже волокна рабочего миокарда.
Основные электрофизиологические механизмы аритмогенеза:
1. Эктопическая (автоматическая) активность характеризуется спонтанной генерацией каждого импульса. Смысл прилагательного «автоматический» можно расшифровать как «обладающий способностью к самостоятельному движению». Аномальный автоматизм может возникнуть в клетках предсердий, атриовентрикулярном соединении, прилежащих тканях, в сосудах, непосредственно контактирующих с предсердиями: в полых или легочных венах. Эктопическая фокусная тахикардия становится нередко причиной непароксизмальной наджелудочковой тахикардии, один из признаков которой состоит в том, что ее начало не зависит от задержки проведения, и она может начаться в любой момент предсердного диастолического цикла, а морфология зубца Р меняется в зависимости от места нахождения очага возбуждения в предсердиях.
2. Триггерная активность, при которой каждый импульс возникает в результате предшествующего как результат нарушения фазы реполяризации, в результате чего во время реполяризации генерируется внеочередной потенциал действия. Данный электрофизиологический механизм может быть индуцирован сердечными гликозидами, катехоламинами, внутриклеточным избытком ионов кальция. Триггерная активность отличается от эктопического автоматизма тем, что спонтанная фаза деполяризации отсутствует, и очаг автоматизма начинает функционировать только после преждевременного сокращения.
3. Механизм re-entry, т.е. циркуляция волны возбуждения внутри АВ-узла, между АВ-узлом и дополнительным соединением или между двумя дополнительными проводящими путями, является основой реципрокной тахикардии. Проводящая система сердца в АВ-узле делится на 2 канала: α-канал – с медленным проведением электрического импульса и β-канал – с быстрым проведением электрического импульса (рис. 2).
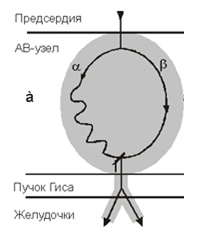
Рисунок 2. Схема диссоциации атриовентрикулярного узла на α и β каналы, лежащие в основе механизма re-entry
Пройдя по нормальному пути α и возбудив определенный мышечный сегмент, импульс возвращается ретроградно по блокированному прежде пути β в антероградном направлении. К этому времени путь α уже вышел из фазы рефрактерности, и импульс может вновь повторно войти в него. Если данный цикл повторяется, то возникает круговое регулярное повторное возбуждение миокарда в виде короткого «залпового» пароксизма или более длительного приступа тахиаритмии.
Клиническая картина суправентрикулярной ПТ не зависит от локализации очага ПТ. Приступ начинается внезапно с сердечного «толчка» и чувства сердцебиения. Некоторые дети, предчувствуя начало приступа, садятся или ложатся в постель. Многие дети школьного возраста с длительным «приступным анамнезом» четко определяют начало и окончание приступа. Кроме чувства сердцебиения появляются неприятные ощущения, иногда боли за грудиной и в эпигастрии, тошнота. Наступает резкая слабость, головокружение. В зависимости от характерологических особенностей и эмоциональности больных некоторые переносят приступ относительно спокойно, другие жалуются на страх смерти, «ненормальную пульсацию в висках», готовность сердца «выскочить из груди», неполноту вдоха и нехватку воздуха. Дети также предъявляют жалобы астеновегетативного характера: утомляемость, нарушение сна, головную боль, внезапные приступы слабости, головокружения, плохую переносимость транспорта, кардиалгии.
У пациентов раннего возраста специфические жалобы отсутствуют. Поводом для обращения к врачу являются жалобы мамы на беспокойный сон, отказ от кормления, выраженную потливость ребенка. Беспокойство, сменяющееся вялостью, одышка, кашель, холодный пот, обморок, иногда судороги могут быть проявлениями пароксизма.
Анализ пульсограммы у детей с пароксизмальной тахикардией показал, что для них характерно снижение вагосимпатических влияний на сердечный ритм, выражающееся в более низких по сравнению со здоровыми значениях дневной и ночной ЧСС в сочетании с низким функциональным резервом адаптации сердечного ритма.
ПРЕДСЕРДНАЯ ТАХИКАРДИЯ
По современным представлениям, предсердной тахикардией называют наджелудочковую тахикардию с локализацией аномального электрофизиологического механизма возбуждения в миокарде предсердий, включая re-entry и эктопическую тахикардию из области синусово-предсердного узла при исключении атриовентрикулярной узловой и реципрокной тахикардии. Хотя на основании клинических и ЭКГ-данных трудно отличить автоматическую предсердную тахикардию от аритмии, развивающейся по механизму re-entry, существует ряд важных дифференциально-диагностических признаков. Автоматическая предсердная тахикардия не может вызываться и купироваться электрокардиостимуляцией, что характерно для реципрокных аритмий. Стимуляция предсердий с частотой, превышающей частоту автоматической предсердной тахикардии, только временно подавляет аритмию, после прекращения стимуляции она возобновляется. Первый зубец Р автоматической предсердной тахикардии похож на последующие зубцы Р. При реципрокной тахикардии форма предсердного комплекса экстрасистолы, с которой, как правило, начинается приступ, отличается от последующих зубцов Р, морфология которых зависит от места циркуляции импульса (рис. 3).
Наряду с указанным, практически все исследователи сходятся в следующем: у детей нарушение автоматизма можно считать преобладающей причиной развития предсердных тахикардий, а сама аритмия у них довольно часто бывает персистирующей или хронической, продолжающейся месяцы, а иногда и годы, и может приводить к развитию кардиомегалии.
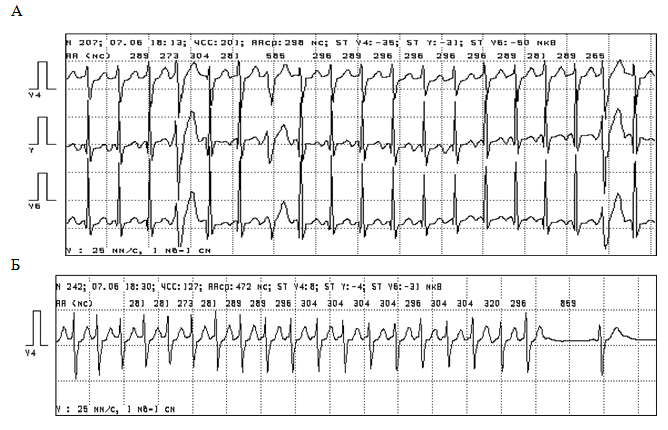
Рисунок 3. Пароксизм предсердной тахикардии, возникший у мальчика К., 4 лет на фоне испуга (А). ЭКГ после окончания приступа (В)
По этиологическим факторам предсердные тахиаритмии можно разделить на врожденные (аневризмы, дивертикулы, кардиомиопатии) и приобретенные (постмиокардитический кардиосклероз или другие заболевания с поражением миокарда предсердий, врожденные пороки сердца и др.). Отдельную группу составляют так называемые «инцизионные предсердные тахиаритмии», возникшие после лечения на открытом сердце.
Многоочаговая атриальная тахикардия возникает внутри тканей предсердия; в ее основе волны Р трех или более морфологий. Этот вид тахикардии встречается у детей редко.
Фибрилляция предсердий – хаотичный предсердный ритм с частотой предсердных волн до 600 уд/мин (350-600 уд/мин); характеризуется полной дезорганизацией электрических процессов в миокарде предсердий. Хаотическое, асинхронное возбуждение охватывает отдельные мышечные волокна или небольшие группы волокон, что исключает полноценное систолическое сокращение предсердий (рис. 4).
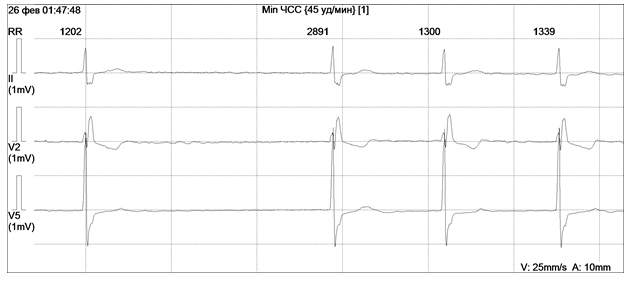
Рисунок 4. Фибрилляция предсердий у мальчика К., 16 лет
В детском возрасте фибрилляция предсердий встречается при врожденных и приобретенных пороках сердца, состоянии после операции Мастарда, дефекте межпредсердной перегородки, тетраде Фалло, первичных и вторичных кардиомиопатиях, тиреотоксикозе, а также ассоциируется с атриовентрикулярными реципрокными тахикардиями.
Трепетание предсердий – разновидность тахиаритмии, берущей начало выше АВ-узла с частотой предсердных сокращений 250-359 уд/мин. В основе механизма трепетания предсердий лежит циркуляция возбуждений, т.е. повторное возвращение импульса в один и тот же участок. У пациентов старшего возраста частые рецидивы трепетания предсердий в 95% случаев возникают при органических заболеваниях сердца. В отличие от фибрилляции при трепетании предсердий отмечается правильный координированный предсердный ритм с частотой от 250 до 300 ударов в минуту.
Трепетание и фибрилляцию предсердий объединяют в одно понятие – мерцательная аритмия, которая встречается в острой (пароксизмальной) и хронической формах. И хотя она не является частым нарушением ритма в детском возрасте, в отсутствие адекватной терапии имеет крайне неблагоприятный прогноз и высокий риск внезапной сердечной смерти.
Предсердную тахикардию в ряде случаев приходится дифференцировать с синусовой тахикардией. Дифференциальная диагностика может быть затруднена, но она важна для выбора тактики лечения. Физическая нагрузка и вагусные приемы существенно влияют на частотные характеристики синусовой тахикардии и незначительно влияют или совсем не влияют на них при предсердных тахикардиях. Длительная регистрация ЭКГ у больных с хронической предсердной тахикардией может выявить короткие периоды синусового ритма (особенно в ночное время), что также помогает в дифференциальной диагностике.
У больных с предсердной тахикардией прогноз, как правило, определяется основным заболеванием. Смертность среди них при отсутствии другой патологии, кроме нарушения ритма сердца, очень низка. Однако если аритмия протекает с высокой частотой и длительно, то даже у больных без органического поражения сердца вероятно развитие кардиомегалии, снижения фракция выброса и появление застойной сердечной недостаточности.
АТРИОВЕНТРИКУЛЯРНАЯ УЗЛОВАЯ ТАХИКАРДИЯ
Пароксизмальная АВ-узловая тахикардия чаще встречается у детей школьного и подросткового возраста, редко у новорожденных и детей дошкольного возраста. Считается, что триггерным фактором в развитии данного вида тахикардии является физическая нагрузка (рис. 5).

Рисунок 5. Пароксизм наджелудочковой тахикардии, возникший у мальчика М., 15 лет, во время физической нагрузки (лестничная проба)
Электрофизиологической основой пароксизмальной АВ-узловой тахикардии является наличие внутри узла двух путей проведения, обладающих различными функциональными свойствами. Один из этих путей (быстрый) расположен в нижней части межпредсердной перегородки и проводит импульсы от предсердий к желудочкам с большей скоростью, имея большую продолжительность эффективного рефрактерного периода. Другой путь (медленный) находится над устьем коронарного синуса ближе к кольцу трикуспидального клапана и проводит импульс с меньшей скоростью, имея меньшую продолжительность эффективного рефрактерного периода. Эти два пути соединяются со стороны входа в АВ-узел, замыкая кольцо циркуляции волны возбуждения. При нормальном синусовом ритме импульс обычно проводится через быстрый путь, поэтому функционирование медленного пути АВ-узла на ЭКГ не проявляется. Выделяют 3 формы данной тахикардии: типичная (slow-fast), составляющая 90% всех случаев и характеризующаяся тем, что медленный путь проводит импульс в антероградном направлении (рис. 6А), а быстрый – в ретроградном, и атипичные: fast-slow – характеризующаяся противоположным направлением движения импульса и возникающим в результате удлинением интервала RP (рис. 6Б), slow-slow – встречающаяся крайне редко (рис. 6В).
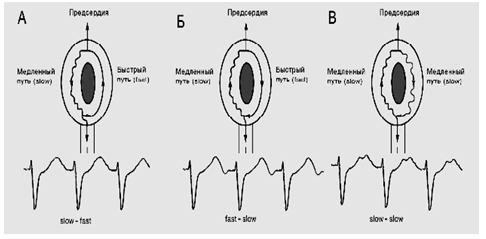
Рисунок 6. Схемы формирования различных типов тахиаритмий в атриовентрикуляном узле. Объяснение в тексте
В связи с тем что возбуждение желудочков и предсердий во время пароксизма тахикардии наступает почти одновременно, на ЭКГ редко удается зарегистрировать зубцы Р (рис. 7). Они, как правило, сливаются с желудочковыми комплексами. Если зубцы Р все же удается определить, то они отрицательны во II, III и aVF отведениях, что указывает на ретроградное возбуждение предсердий.
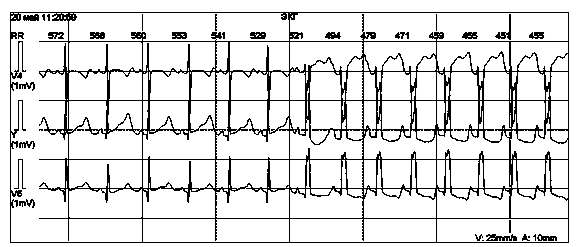
Рисунок 7. Пароксизм узловой тахикардии с блокадой левой ножки пучка Гиса у мальчика А., 15 лет
Выделяют 3 варианта пароксизмальной АВ-реципрокной тахикардии:
1. АВ-узловая реципрокная ПТ с круговой циркуляцией импульса в АВ-узле или в паранодальных путях.
2. АВ-реципрокная ПТ при синдроме Вольфа-Паркинсона-Уайта (WPW) (с ортодромной и антидромной циркуляцией импульса).
3. АВ-реципрокная ПТ со скрытыми дополнительными путями ретроградного проведения.
Правильно дифференцировать эти виды тахикардий, а также отличать АВ-реципрокную антидромную тахикардию от желудочковой, выявлять дополнительные скрытые пути проведения помогает чреспищеводное электрофизиологическое исследование, которое является неинвазивным и ценным методом установления патогенетических особенностей тахиаритмий в детском возрасте.
В настоящее время доказано, что циркулярное движение импульса происходит не в самом синусовом узле, а в паранодальных (в нижней части правого предсердия) предсердно-узловых пучках, имеющих разную скорость антероградного и ретроградного проведения.
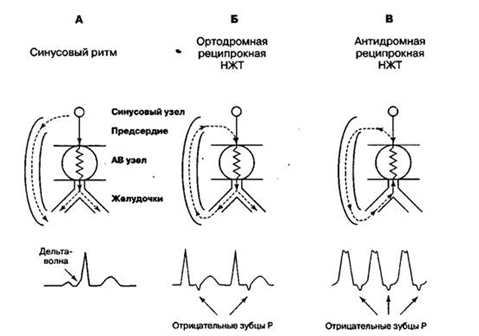
Рисунок 8. Механизмы формирования пароксизмальной тахикардии при синдроме WPW. (Объяснения в тексте.)
При АВ-реципрокной ПТ на фоне синдрома WPW и наличии дополнительных путей проведения круговое движение импульса является типичным macro-re-entry, поскольку петля включает АВ-узел, ствол предсердно-желудочкового пучка, сеть Пуркинье, миокард желудочков, ДПП, АВ-узел. Эта петля в верхней части представлена предсердием, а в нижней – желудочком сердца. Движение импульса по петле re-entry может осуществляться в двух направлениях. При ортодромном варианте АВ-реципрокной ПТ импульс движется антероградно через АВ-узел и ретроградно через ДПП (рис. 8Б). Это наиболее частый вариант АВ-реципрокной ПТ при синдроме WPW. Приступ начинается после ранней предсердной экстрасистолы, сердечный ритм быстро достигает устойчивого максимума (220-250 уд/мин), регулярный. Комплексы QRS узкие, так как импульс распространяется равномерно на оба желудочка сердца, однако иногда возникает тахизависимая функциональная блокада одной из ветвей предсердно-желудочкового пучка (рис. 7).
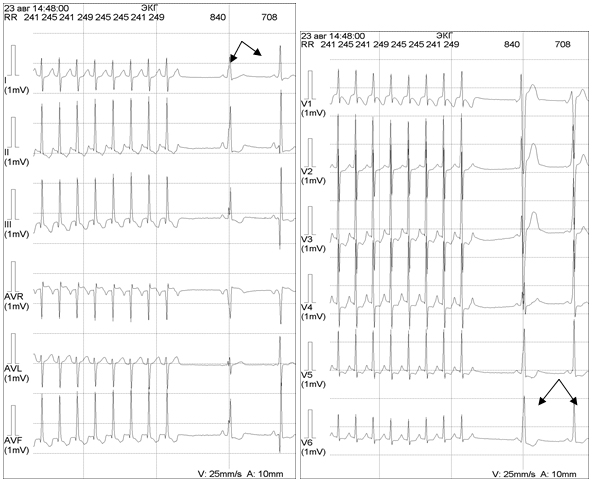
Рисунок 9. Окончание пароксизма тахикардии у мальчика Е., 13 лет с синдромом WPW. При восстановлении синусового ритма регистрируются комплексы, измененные по типу WPW (указаны стрелками)
Антидромный вариант АВ-реципрокной ПТ при синдроме WPW также начинается с предсердной экстрасистолы и характеризуется антероградным движением импульса – через ДПП и ретроградным – через систему Гиса-Пуркинье и АВ-узел к предсердию (рис. 8В). Ввиду более быстрого проведения импульса антероградно по ДПП к желудочкам происходит ранняя активация части миокарда желудочка сердца с образованием дельта-волны. Комплексы QRS расширены на величину дельта-волны, аберрантные, но мономорфные, зубцы Р инвертированы в отведениях II, III, aVF, интервал RР уширен, регистрируется за комплексом QRS (рис. 9). Ритм сердечных сокращений превышает 200-250 уд/мин.
Кроме того, существует вариант АВ-реципрокной ПТ, при котором в приступном периоде выявляются практически все признаки ортодромной АВ-реципрокной ПТ (как при синдроме WPW), но вне приступа на ЭКГ ни разу не регистрируется дельта-волна. Это позволяет отрицать наличие предвозбуждения желудочков и предполагать существование скрытых дополнительных путей с избирательным ретроградным проведением импульса. Так же, как и при ортодромной АВ-реципрокной ПТ, приступ начинается с предсердной экстрасистолы с критическим интервалом сцепления.
ПРИНЦИПЫ ЛЕЧЕНИЯ СУПРАВЕНТРИКУЛЯРНЫХ ТАХИКАРДИЙ У ДЕТЕЙ
Лечение СВТ подразделяется на неотложную и хроническую (постоянную) рациональную фармакотерапию.
Из всего спектра СВТ в неотложной терапии наиболее часто нуждаются дети с пароксизмальной СВТ. Для определения тактики оказания неотложной помощи ребенку с приступом СВТ необходимо, в первую очередь, оценить состояние сознания и гемодинамики. Кроме того, следует учитывать сведения об эффективности и побочных действиях препаратов, которые уже использовались для купирования предыдущих приступов тахикардии, а также данные о постоянно принимаемых медикаментах.
Неотложная терапия пароксизмальной СВТ направлена на прерывание пароксизма тахикардии и нормализацию гемодинамики, начинается с проведения вагальных проб, которые проводятся последовательно в следующем порядке:
– переворот на 30-40 сек вниз головой у детей раннего возраста;
– стойка на руках;
– пробы Вальсальвы (натуживание с задержкой дыхания, напряжение мышц брюшного пресса, надавливание на область эпигастрия в течение 30-40 сек);
– массаж каротидного синуса (проводят в положении лежа на спине, прижимая правую сонную артерию);
– нажатие на корень языка;
– рефлекс «ныряющей собаки» (погружение лица в холодную воду на 10-30 сек).
Вагальные пробы наиболее эффективны в первые 25-30 минут приступа и прерывают пароксизм в 50% случаев при АВ реципрокных тахикардиях (возникают в 80-90% случаев) и в 15% случаев при АВ узловых реципрокных тахикардиях.
При стабильном состоянии неотложную терапию пароксизмальной СВТ с узкими комплексами QRS, а также с широкими QRS в результате функциональной блокады ножек пучка Гиса, необходимо проводить по алгоритму, представленному на рисунке 10.
Неотложная терапия пароксизмальной СВТ при нестабильном состоянии (гемодинамически неэффективная тахиаритмия, развитие коллапса, синкопального состояния), которая обусловлена фибрилляцией предсердий, в том числе с антеградным проведением импульса по ДПП, а также желудочковой тахикардией требует безотлагательной электроимпульсной терапии на фоне постоянной оксигенации (рис. 11).
Рациональная противорецидивная терапия основана на коррекции основных патофизиологических механизмов развития ПТ и включает воздействие на нейровегетативную основу аритмии и конкретный электрофизиологический механизм ее развития. Цель медикаментозной терапии при СВТ – предотвратить последующее развитие пароксизмов тахикардии; при непароксизмальной СВТ – восстановить синусовый ритм.
Базисная нейрометаболическая терапия проводится 2 раза в год курсами по 3 мес. Она влияет на нейрогенную основу аритмии, способствуя нормализации нейровегетативного дисбаланса в регуляции сердечного ритма, ответственного за реализацию аномального электрофизиологического механизма возбуждения миокарда и развитие пароксизма. Назначается 1 препарат в месяц, длительностью курса 1-2 месяца с последующей заменой на другой препарат этой группы:
При психоэмоциональных нарушениях, возникновении пароксизмов на фоне психоэмоционального стресса назначают препараты, оказывающие седативное, анксиолитическое действие и обладающие элементами ноотропной активности:
При частой пароксизмальной СВТ (ежемесячные приступы) и невозможности провести интервенционное лечение аритмии стойкий антиаритмический эффект может оказать карбамазепин в дозе 7-10 мг/кг/сутки (до 15 мг/кг/сутки у детей до 1 года) в 2-3 приема длительно, обладающий антидепрессивным, мембраностабилизирующим и антиаритмическим действием вследствие инактивации входящего натриевого тока.
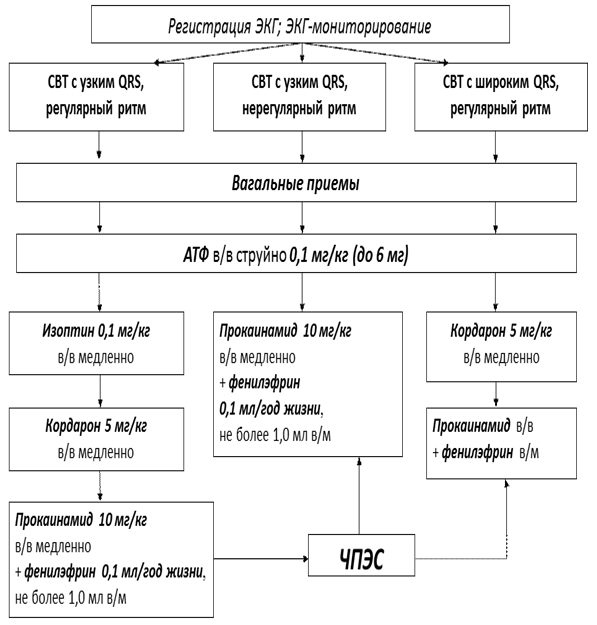
Рисунок 10. Алгоритм лечения пароксизмальных тахиаритмий (стабильное состояние)
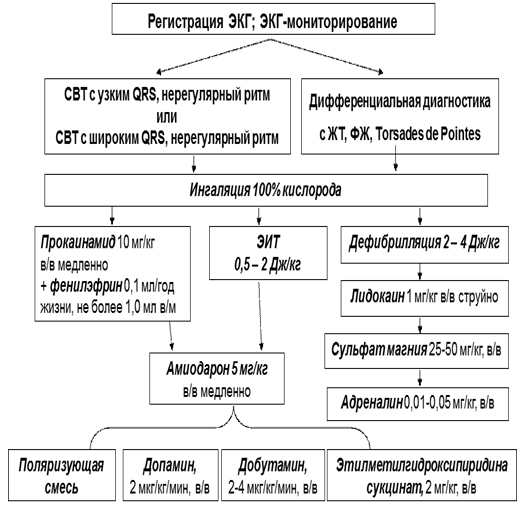
Рисунок 11. Алгоритм лечения пароксизмальных тахиаритмий (нестабильное состояние)
При выявлении признаков диастолической дисфункции миокарда по показателям ЭхоКГ, стресс-тестов, нарушений процесса реполяризации на ЭКГ проводится метаболическая терапия. С этой целью назначают антигипоксанты и антиоксиданты, витамины и витаминоподобные средства, макро- и микроэлементы (последовательно по 1 препарату в месяц, продолжительностью 1 месяц).
В настоящее время длительная антиаритмическая терапия при СВТ у детей назначается только при условии невозможности радикального лечения, чаще всего из-за имеющихся ограничений выполнения катетерной аблации. В первую очередь, это пациенты раннего возраста, а также с некоторыми видами тахиаритмий, при которых имеется плохая эффективность катетерной аблации либо ее выполнение связано с высоким риском повреждения нормальной проводящей системы сердца. Длительный прием ААП в межприступный период сопровождается усугублением депрессии базисного ритма и, в ряде случаев, угнетением симпатоадреналовой функции, что, наряду с антиаритмическим эффектом, усугубляет нарушение нейровегетативной регуляции ритма, являющееся важным патофизиологическим механизмом развития пароксизмальной СВТ.
Назначение ААП проводится методом подбора, начиная с препаратов, имеющих наименьший риск развития осложнений. У детей назначение ААП, кроме дигоксина и β-адреноблокаторов, рекомендуется начинать в стационаре. При подборе ААП замену одного препарата другим рекомендуется проводить не ранее чем через 5 периодов полувыведения предыдущего препарата. Более безопасно использовать монотерапию, при необходимости назначения комбинации ААП доза каждого из них должна быть уменьшена.
Необходимо, чтобы каждый ребенок, получающий ААТ, находился под динамическим клиническим и электрокардиографическим наблюдением. По данным ЭКГ, ХМ оцениваются: частота ритма, длительность интервалов PQ, QRS, QT, QTc, наличие аритмий. В клинической картине заболевания особое внимание следует обращать на появление синкопальных и предсинкопальных состояний, учащение приступов сердцебиения, что требует срочного кардиологического обследования ребенка с включением стресс-тестов.
При подборе ААП предварительную оценку эффективности лечения рекомендуется проводить с учетом фармакокинетики препарата в первые дни (неделю) после его назначения. Исключение представляет амиодарон, терапевтический эффект которого наступает не ранее чем через 2 недели от начала приема препарата внутрь. При пароксизмальной СВТ эффективность медикаментозной базисной терапии следует оценивать не ранее чем через 3-6 мес.
Больным, получающим длительное лечение ААП, ЭКГ необходимо регистрировать не реже 1 раза в 3 мес. как в клино-, так и в ортоположении; ХМ рекомендуется проводить не реже 1 раза в 6 мес. Развитие новых, не зарегистрированных ранее НРС, удлинения интервала QT на ЭКГ, появление внутрижелудочковых и атриовентрикулярных блокад на фоне приема ААП является основанием для отмены ААП.
При назначении карбамазепина важно оценить формулу крови через 1-2 недели после начала приема препарата.
При длительном назначении амиодарона 1 раз в 6 мес. рекомендуется исследовать размеры, структуру (УЗИ) и функцию щитовидной железы.
ПРОГНОЗ ТЕЧЕНИЯ СУПРАВЕНТРИКУЛЯРНЫХ ТАХИКАРДИЙ У ДЕТЕЙ
Эффективность операции РЧА СВТ составляет по данным разных авторов от 83 до 96%.
При СВТ на фоне органического поражения сердца (кардита, кардиомиопатии, ВПС, инцизионные аритмии), эндокринной патологии, заболеваний ЦНС и др. прогноз зависит от эффективности лечения основного заболевания.
Прогностически неблагоприятным является длительный (более 1 года) прием ААП, в основном препаратов I класса и амиодарона.
Существенный вклад в неблагоприятное клиническое течение непароксизмальной СВТ вносят высокая ЧСС тахикардии (более 150 уд/мин), нарушение процесса реполяризации миокарда желудочков (оценивается на синусовом ритме), аритмогенная дисфункция миокарда. Неблагоприятный прогноз вероятнее у детей с грубой патологией анте- и перинатального периода, обморочными состояниями в анамнезе.
Прогноз течения СВТ расценивается как неблагоприятный при неэффективности сочетанной базисной и ААТ и при невозможности проведения РЧА.
ВЫВОДЫ
В большинстве случаев СВТ не являются жизнеопасными НРС, но могут протекать с выраженными клиническими проявлениями, ограничивать спортивные и эмоциональные нагрузки ребенка, а также выбор профессии. Применение РЧА для лечения СВТ кардинально изменило качество жизни детей с тахикардиями. В большинстве случаев РЧА позволяет радикально устранить СВТ. В то же время существуют некоторые виды СВТ, при которых возможности РЧА не столь очевидны, также имеются возрастные ограничения проведения данной операции. В этих ситуациях сохраняет свою актуальность длительная ААТ. Для выбора эффективного метода лечения необходима своевременная точная диагностика тахикардии с учетом ее электрофизиологического механизма, клинических проявлений и возможного прогноза.







